CLAUDIO MICHELAZZI
LA SCHIZOFRENIA
UN'INTRODUZIONE PSICO-BIOLOGICA
Il legame mente-cervello, con
tutte le sue importanti implicazioni, da sempre è stato oggetto di
riflessione e di studio. Uno dei più antichi documenti della storia
dell'umanità, e primo reperto in assoluto dove si trattano temi di
medicina, è il cosiddetto “papiro chirurgico” rinvenuto nella
seconda metà del XIX secolo a Luxor in Egitto. In esso si trova, per
la prima volta, ben descritta la correlazione trauma-deficit,
elemento che diverrà successivamente basilare per la neuropsicologia
e per tutte le discipline che contribuiranno allo sviluppo delle
neuroscienze. Dall'ipotesi, suffragata da diversi studi e
dall'osservazione, del rapporto trauma-deficit, si è sviluppato
l'interesse per la relazione cervello (struttura che può subire un
trauma) - mente (funzionalità in cui si può manifestare un
deficit), ed è proprio questa relazione, articolata attraverso i
suoi sviluppi, dalla correlazione anatomo-clinica della
neuropsicologia classica fino alle odierne ipotesi del filone
connessionista, che si vuole filo conduttore di tutto il presente
lavoro, relazione per gli studiosi divenuta imprescindibile grazie
allo sviluppo del paradigma neuroscientifico e alle sue implicazioni
per la ricerca e per la clinica.
Il tema principale di questa
dissertazione rimane però l'analisi e lo studio di una delle più
gravi e debilitanti psicopatologie che possano colpire gli individui,
la schizofrenia, una patologia altamente pervasiva che colpisce la
sfera cognitiva, quella emotiva, quella comportamentale e quella
psicosociale fino a raggiungere livelli consistenti di disagio, un
tempo risolti con ospedalizzazioni forzate o con prassi terapeutiche
che nulla potevano vantare sotto l'aspetto etico e scientifico.
Il titolo propostomi per questa
dissertazione, “una lettura psico-biologica della schizofrenia”,
titolo estremamente avvincente per le sue ampie possibilità di
trattazione, vuole essere indirizzato all'analisi di una lettura
vasta degli aspetti psicologici e biologici della schizofrenia e allo
studio di una letteratura complessa fatta di ricerche ed esperimenti
che, toccando più aspetti del problema, hanno inteso portare alla
conoscenza scientifica tutti quei dati e quei risultati che
contribuissero ad un approccio alla psicopatologia in analisi, di
natura interdisciplinare, approccio scientifico che consente diversi
e sempre più approfonditi livelli di analisi in favore di una
maggior comprensione delle cause da un lato e dei possibili percorsi
terapeutici dall'altro, della schizofrenia.
In sintesi, si vuole disancorare
lo studio della patologia schizofrenica da una sola, qualsiasi,
teoria e da una sola, qualsiasi, prassi clinica di riferimento che,
seppur suffragata e validata da prove sperimentali, rischia di
focalizzare troppo l'analisi solo su determinati aspetti del
problema. La lettura psico-biologica fatta, prendendo come
riferimento la dicotomia aspetti psicologici ed aspetti biologici,
aspetti neurologici ed aspetti mentali, non vuole essere però
un'ennesima lettura in termini dualistici di una totalità complessa
che volentieri leggiamo come un unico organismo/sistema i cui
sottosistemi sono in interconnessione adattiva, continua e mirata tra
loro e che per comodità di analisi suddividiamo in sotto-elementi
per studiarne le relazioni e le interazioni. Per quanto concerne
questo sguardo complessivo e questa concezione globale, olistica e
organicista del rapporto psiche-soma, forte dei contributi dati da
più discipline, di ricerca e cliniche, si è voluto riflettere, in
relazione alla schizofrenia, su un' ampia panoramica di ipotesi
eziologiche e terapeutiche data da discipline quali psichiatria,
psicologia scientifica, psicofisiologia, psicobiologia,
neuropsicologia, biochimica, neurobiologia, genetica, psicologia
dinamica, psicologia cognitivo-comportamentale e psicologia
sistemico-relazionale.
Nel
capitolo
primo del
presente lavoro, dedicato agli aspetti storico-metodologici e alla
psicopatologia della schizofrenia, verrà presentata un'ampia
panoramica sull'evoluzione storica e culturale dell'idea di follia
dall'antichità ad oggi, le svariate letture della malattia mentale
che sono state articolate nel corso dei secoli, dalla demonologia dei
primi secoli cristiani alla nascita dei primi luoghi di contenzione
per soggetti con disagio psichiatrico. Un ulteriore approfondimento,
nel corso del capitolo, sarà legato alla riflessione su nascita e
sviluppo, a partire dalla fine del Settecento, delle diverse
discipline scientifiche che si sono interessate allo studio e alla
ricerca nell'ambito del rapporto mente-cervello come psichiatria,
neuropsicologia e neuroscienze. Per quanto concerne la psicopatologia
della schizofrenia, in questo capitolo, è stata proposta una
riflessione sulla letteratura presente, sulle interpretazioni della
patologia a partire dalla fine dell'Ottocento e sulle descrizioni
nosografiche e nosologiche dei primi due grandi psichiatri, Kraepelin
e Bleuler, che si sono occupati dello studio della psicopatologia in
esame. La seconda parte del capitolo è interamente dedicata agli
aspetti strettamente descrittivi della patologia, al quadro clinico
generale con segni e sintomi specifici.
Nel
capitolo
secondo
viene presentato l'inquadramento diagnostico della schizofrenia
all'interno del DSM-IV-TR. Dopo alcuni cenni sulla storia
dell'evoluzione del Manuale diagnostico e statistico dei disturbi
mentali, sulla sua importanza presso la comunità scientifica, sulle
sue caratteristiche intrinseche, strutturali e sostanziali, sono
presentati, la schizofrenia, secondo i criteri diagnostici condivisi
dagli scienziati e svariati sottotipi della patologia.
Il
terzo
capitolo
ospita l'argomentazione inerente gli aspetti strettamente
neurobiologici e psicobiologici che coinvolgono la schizofrenia e la
sua eziologia, dal contributo fondamentale degli studi in campo
genetico e genetico molecolare, al consistente corpus sperimentale
composto da studi su famiglie, su gemelli e su adozioni, dagli studi
sulle varie ipotesi legate a diversi neurotrasmettitori ed alle loro
vie, all'ampia analisi anatomo-clinica con tutte le alterazioni
anatomiche evidenti fino all'approfondimento del ruolo dell'amigdala
nella social cognition.
Nel
quarto
capitolo,
vengono presentati, per consentire una visione più ampia ed
integrata, ulteriori approcci clinici e teorici, legati, in special
modo, agli aspetti psicologici e relazionali della patologia, come
l'approccio psicodinamico, l'approccio cognitivo-comportamentale e
l'approccio sistemico-relazionale. Questi approcci propongono, ognuno
con le proprie basi teoriche e metodologiche, dei percorsi clinici
legati alla relazione e al cambiamento cognitivo, emotivo e
relazionale.
Gli ultimi paragrafi del
capitolo sonbo legati ad una riflessione sulle nuove frontiere
scientifiche, su alcune nuove proposte teoriche legate ad un
approccio integrato, proprio del paradigma neuroscientifico, su
possibili nuove vie di psichiatria e psicoterapia. Viene presentata,
a grandi linee, anche la recentissima proposta teorica della
neuropsicoanalisi con le importanti implicazioni legate all'analisi e
alla prassi clinica. Nella conclusione del lavoro, è articolata una
riflessione sul fondamentale contributo dato dalle discipline che si
occupano dello studio di cervello e mente, della capacità di
integrare dati e risultati e della speranza in ulteriori nuove
scoperte, teoriche e cliniche.
ASPETTI STORICO – METODOLOGICI E PSICOPATOLOGIA DELLA SCHIZOFRENIA
BREVE STORIA DELLA FOLLIA
Fin
dalla sua comparsa sulla terra, l'essere umano ha cercato delle
risposte per giustificare tutti quegli eventi che sembravano
trascendere da ogni tentativo di comprensione.
Questi
eventi straordinari, che potevano essere di natura fisica (terremoti,
alluvioni, e così via) oppure legati allo stato di salute generale
(malattie) venivano letti in chiave soprannaturale, causati da
divinità che potevano diventare tremende ed irate verso l'uomo.
Anche
la follia venne letta, dai primi filosofi, dai primi medici e
teologi, come una punizione della collera divina o come una forma di
possessione da parte di un qualche demone.
Fin
dall'antichità venne elaborata una dottrina, in ambito religioso,
definita “demonologia”, che tentava di spiegare, attraverso il
ricorso all'idea della possessione demoniaca, tutti quei
comportamenti che apparivano devianti o disturbati.
Questa
chiave di lettura si riscontra in vari documenti, dove possiamo
trovare esempi di pensiero demonologico, provenienti da culture
antiche come quella cinese, egizia, babilonese e greca. Nell'ambito
della cultura ebraica possiamo trovare molti esempi di
interpretazioni legate alla possessione di spiriti malvagi
nell'antico testamento ed esempi di esorcismi compiuti a carico di
individui posseduti nel nuovo testamento.
Proprio
la pratica dell'esorcismo si sviluppò come estremo tentativo di
liberare le vittime di queste possessioni demoniache che procuravano
segni e sintomi così allarmanti e devastanti.
L'esorcismo
diviene così una pratica legata ad una ritualità complessa fatta di
preghiere, digiuni, fustigazioni e di tutte le mortificazioni
possibili della vittima. Tutto questo per costringere il demone ad
abbandonarla.
Tuttavia,
grazie al contributo di colui che viene definito il padre della
medicina moderna, Ippocrate, nel V° secolo a. C., si cercò di
separare la prassi medica dalla religione e dalla superstizione.
Elaborando un pensiero ed una prassi fondati sulla logica e sulla
razionalità, Ippocrate costruì la sua classificazione rigettando
l'idea che le malattie più gravi, sia fisiche che mentali, fossero
causate da una presunta possessione demoniaca o da una supposta
punizione divina.
Per
Ippocrate, il cervello era l'organo della coscienza, dell'intelletto
e delle emozioni. Qualsiasi pensiero o comportamento che risultasse
deviante era il frutto, il segno, di una qualche tipologia di
patologia dell'organo cerebrale stesso.
Per
spiegare determinate patologie, Ippocrate elaborò una delle prime
teorie secondo cui le turbe del pensiero e del comportamento avevano
un'eziologia su base organica.
Il
medico greco propose di classificare i disturbi mentali in mania,
melancolia e frenite (febbre cerebrale) ed inoltre riteneva che la
salute mentale ed il normale funzionamento dell'organo cerebrale
dipendessero dal perfetto equilibrio tra quattro umori (fluidi
corporei): il sangue, la bile nera, la bile gialla e il flegma
(flemma).
Grazie
alle profonde elaborazioni teoriche e metodologiche di Ippocrate,
tutti i fenomeni legati ai disturbi mentali furono sottratti alla
sfera di intervento dei sacerdoti per rientrare a pieno diritto in
quella di competenza dei medici.
Per
Ippocrate divenne fondamentale, da un punto di vista metodologico,
l'osservazione come analisi dei dati di realtà, e questa prassi
contribuì allo sviluppo e all'approfondimento delle conoscenze
cliniche.
Le
teorie di Ippocrate, tuttavia, non supereranno il vaglio dell'analisi
scientifica dei secoli successivi anche se la sua concezione
organicista relativa al comportamento umano, che sarebbe influenzato
da sostanze, strutture fisiche e da qualche danno organico,
anticiperà certi aspetti del pensiero contemporaneo in campo medico.
Nei
secoli successivi, questo approccio naturalistico, fu accettato da
altri studiosi greci e romani e si diffuse ben presto nel mondo
allora conosciuto.
Altro
grande studioso antico, interessato all'approccio naturalistico fu
Galeno (130-200 d.C.), considerato l'ultimo grande medico dell'epoca
classica.
Con
l'inizio del medioevo si avrà un sostanziale stallo per quanto
riguarda la ricerca e la teorizzazione nella medicina occidentale ed
in special modo per quanto concerne il trattamento dei disturbi
mentali.
Nuovamente
fu la religione ad impadronirsi di diagnosi e cura di quelli che
venivano considerati disturbi dati da possessione demoniaca. I malati
mentali venivano curati recitando preghiere e toccandoli con sacre
reliquie.
A
partire dal XII° secolo, a causa di eventi come pesti e carestie, si
diffuse una consistente paura del demonio e si sviluppò, nell'ambito
della stregoneria, la pratica della caccia alle streghe.
In
ambienti religiosi si elaborò un trattato, il “Malleus
Maleficarum”, utilizzato poi per secoli, come guida pratica e
spirituale, per la lotta alla stregoneria.
E'
interessante notare come, in questo trattato, si specificava che
l'improvvisa
perdita della ragione era un sintomo di possessione demoniaca e che
bruciare sul rogo la persona che ne aveva dato segno era il metodo
più certo per scacciare dal suo corpo il diavolo che se ne era
impadronito.
Alcuni studiosi hanno
ipotizzato, analizzando i verbali delle confessioni, che molti dei
condannati per stregoneria nel tardo medio evo fossero dei malati di
mente.
Queste ipotesi sono legate
all'interpretazione di documenti dove chiari possono apparire i segni
di deliri o allucinazioni.
Tuttavia,
ulteriori approfondimenti ed analisi, hanno fatto emergere che le
confessioni, quasi sempre, erano date, dagli accusati, sotto
consistente tortura fisica e psicologica. In Inghilterra, dove la
tortura non era ammessa, in genere, le confessioni non contengono
descrizioni che possano far pensare a deliri o ad allucinazioni
(Schoenemann,1977).
E, proprio in Inghilterra,
intorno alla metà del XIV° secolo, si ha la fondazione del Trinity
Hospital di Salisbury, un vero e proprio nosocomio gestito da
autorità municipali. In questo ospedale si rinchiudono anche “i
pazzi in condizioni di sicurezza, fino a quando non recuperino la
ragione” che non sono descritti come posseduti dal demonio.
Già a partire dal XIII°
secolo, in Gran Bretagna, era diffusa la pratica legata ai processi
per pazzia (Lunacy trials) e, durante questi processi, si cercava di
valutare memoria, intelletto, abitudini. Il comportamento deviante,
generalmente, veniva attribuito a malattia o danno fisico.
Lentamente, a partire dai
lebbrosari, si svilupparono anche ospedali specifici per malati
mentali e l'internamento di questi fu intenso soprattutto durante i
secoli XV° e XVI°.
I manicomi finirono per
accogliere una moltitudine di individui disturbati e di mendicanti.
Uno
degli esempi più interessanti e significativi, legato alla prassi
dell' internamento dei malati mentali e allo stato complessivo delle
strutture ospedaliere, è sicuramente quello del convento di Saint
Mary of Bethelem di Londra. In questo ospedale le condizioni erano
deplorevoli. Con il tempo il nome Bedlam, comunemente usato per
indicare l'istituto, arrivò a significare un luogo in cui regnano
confusione, sporcizia e caos.
Il Bethlehem divenne anche una
delle più grosse attrazioni turistiche della capitale inglese, dove
gli individui potevano assistere agli scoppi d'ira, ai deliri, alla
mortificazione totale dei corpi e della psiche dei malati che vi
erano rinchiusi.
La diffusione di queste proto
strutture delegate alla reclusione di persone disturbate non comportò
assolutamente, in un primo momento, l'interesse per la cura e la
ricerca delle patologie psichiche ed il trattamento riservato ai
malati era spesso brutale e doloroso. Solo successivamente, già in
epoca tardo barocca e alle soglie dell'illuminismo, alcuni medici
cominciarono ad interessarsi delle cure per la malattia mentale, cure
che, alla luce dei moderni progressi che oggi conosciamo, dimostrano
un'alta dose di improvvisazione e di mancanza di attenzione per il
malato. Esempi come Benjamin Rush (1745-1813), considerato il padre
della psichiatria americana, che sperimentava trattamenti che oggi
potremmo definire privi di qualsiasi base scientifica ed etica, sono
paradigmatici
nell'illustrare i primi
tentativi di studio e di cura della patologia psichica.
Proprio nel secolo dei lumi,
però, stavano prendendo corpo una nuova prassi ed una nuova
consapevolezza che avrebbero rivoluzionato l'approccio terapeutico
alla malattia mentale. Questo rivoluzionario approccio getterà le
basi per l'elaborazione di una nuova scienza: la Psichiatria moderna.
LA NASCITA DELLA PSICHIATRIA
Il padre indiscusso della
psichiatria moderna viene considerato Philippe Pinel (1745 – 1826).
Questo medico francese fu tra i primi sostenitori del trattamento
umanitario dei malati mentali rinchiusi nei manicomi. Nel 1793,
durante la Rivoluzione francese, divenne direttore di un grande
manicomio di Parigi, La Bicetre.
Fino alla fine del Settecento i
malati venivano rinchiusi nei manicomi e sottoposti a vessazioni
incredibili. Venivano incatenati alle pareti delle loro celle e
tenuti in condizioni disumane.
Molte
fonti affermano che Pinel fece togliere le catene agli internati alla
Bicetre e a trattare questi individui come esseri umani ammalati e
non come bestie.
Questa rivoluzione, che faceva
mutare completamente l'approccio alla malattia mentale, soprattutto,
almeno in questa fase pionieristica, dal punto di vista sociale ed
ambientale, produsse effetti terapeutici legati alla gestione dei
comportamenti aggressivi dei malati. Questi malati si calmarono, una
volta liberati dalle catene, e poterono così circolare liberamente
negli spazi della struttura manicomiale senza creare disturbo né
fare male ad alcuno.
Le
celle furono sostituite da camerate ariose e bene illuminate. Alcuni
pazienti, internati da anni, parvero recuperare la salute e furono
infine dimessi dall'ospedale.
Influenzato
dalle dottrine illuministiche e dagli ideali della rivoluzione
francese, Pinel credeva fermamente che i malati mentali affidati alle
sue cure fossero sostanzialmente persone normali che meritavano
comprensione e compassione ed un trattamento rispettoso della loro
dignità di esseri umani.
Il medico francese era convinto
che alcune delle cause principali del disturbo psichiatrico fossero
legate a gravi problemi personali e sociali del malato e che fosse
possibile avere una remissione dei sintomi operando ad un livello,
che oggi potremmo definire psicosociale, che comprendeva un'opera di
sostegno umanitario e l'indirizzamento verso attività utili.
Pur considerando rivoluzionaria
la pionieristica opera di Pinel, non mancano anche aspetti critici
legati soprattutto alle classi agiate di appartenenza dei primi
pazienti presi in cura dello psichiatra francese che, sembra,
prestasse poca attenzione ai malati delle classi inferiori. Questi
ultimi venivano ancora trattati con un regime rigido di coercizione e
le catene per loro vennero sostituite dalle camicie di forza.
I primi ospedali psichiatrici,
in Europa e negli Stati Uniti, erano di piccole dimensioni, gestiti
da privati ed organizzati in base al metodo del trattamento
umanitario impostato da Pinel.
In Inghilterra, nello stesso
periodo, operò un ricco mercante molto religioso, William Tuke (1732
– 1822) che aprì, di tasca propria, un istituto per individui
malati chiamato York Retreat. Questo ospedale forniva ai propri
pazienti un ambiente dove vivere, lavorare, riposarsi in un'atmosfera
tranquilla e religiosa.
I pazienti erano spinti a
parlare con il personale dell'istituto, raccontando l proprio disagio
e ricevendo ascolto e consigli. Questo metodo veniva definito
trattamento morale e si può considerare come un ulteriore sviluppo
del metodo di Pinel.
Molti
istituti di accoglienza e di cura sorsero anche negli Stati Uniti,
quasi tutti caratterizzati da una forte impostazione umanitaria e
morale vicina agli approcci di Pinel e Tuke. I pazienti avevano
stretti contatti con il personale, che parlava con loro e ascoltava
ogni singolo problema. I malati conducevano un'esistenza il più
possibile normale, assumendosi la responsabilità di se stessi, nei
limiti consentiti loro dal disturbo di cui soffrivano.
Tuttavia, dopo un'attenta
analisi della documentazione relativa ai primi anni di funzionalità
di queste strutture pionieristiche, sono emersi diversi aspetti
critici legati alle modalità di cura delle patologie. Ai pazienti
venivano somministrate, come trattamento terapeutico, sostanze
psicotrope come alcol, cannabis ed oppio, e i risultati delle
remissioni delle patologie furono ben scarsi.
Altra pioniera di un approccio
umanitario che tenesse in considerazione le condizioni di vita e
l'ambiente come cause scatenanti il disagio e la malattia, fu
Dorothea Dix (1802-1887).
Verso la fine del XIX° secolo,
il trattamento morale fu soppiantato da una visione più biologistica
e fisiologica della malattia ed i medici che gestivano le strutture
ospedaliere, si mostrarono più interessati agli aspetti
neurobiologici che a quelli psicologici e sociali. L'idea, però, che
una eziologia della malattia psichiatrica legata ad elementi
socio-ambientali e psicosociali fosse da tenere in forte
considerazione, ritornerà in maniera consistente nella seconda metà
del XX° secolo.
Con
lo sviluppo dell'interesse scientifico e sociale per i malati
mentali, nacque anche un forte impulso allo studio e alla descrizione
della malattia stessa. In Francia, nel 1838, Jean-Etienne Dominique
Esquirol (1772-1840) pubblicò un trattato in cui compariva una prima
distinzione nosografica tra “pazzi che dalla normalità approdano
alla follia e deficienti mentali che presentano tratti di
insufficienza fin dalla nascita”.
Successivamente gli scienziati
adottarono in modo consistente l'osservazione clinica ed il metodo
anatomo-patologico, sostenendo sempre più l'idea della stretta
correlazione tra lesioni o alterazioni strutturali del cervello ed
aspetti funzionali per descrivere la patologia psichiatrica.
Questa impostazione
organicistica, attenta agli aspetti neurobiologici, promosse lo
sviluppo di quelle correnti di ricerca legate all' evidenza
dell'inscindibilità di mente e cervello, come la neuropsicologia,
che confluiranno ed arricchiranno, nel corso degli anni, quello che è
oggi il panorama interessantissimo delle neuroscienze.
LA NASCITA DELLA NEUROPSICOLOGIA
Fin dall'antichità, in civiltà
evolute come quella Egizia e quella Greca del periodo classico,
vennero stabilite, grazie ad acute osservazioni, associazioni tra
deficit delle funzioni mentali e lesioni strutturali al cervello. Nel
corso dei secoli, importanti medici e studiosi si interrogarono sulle
possibili correlazioni tra la funzionalità dell'organo cervello e il
suo prodotto, la mente. Il problema mente-corpo divenne oggetto di
studio anche di molti filosofi.
E' solo nel XIX° secolo, però
che questa relazione cervello-mente acquista, in un progresso
continuo legato a studi e ricerche sempre più complessi e
significativi, una base scientifica definita.
All'inizio dell'Ottocento, il
medico tedesco Franz Josef Gall (1758-1828), assieme all'allievo
Johann Christoph Spurzheim (1776-1832), sviluppò per la prima volta
nella storia della scienza, una teoria esplicita delle relazioni
mente-cervello (localizzazionismo) la quale ipotizzava, tra le altre
cose, in primis che:
del
cervello (corteccia cerebrale).
La teoria di Gall, chiamata
frenologia, pur contenendo elementi che molti critici definiscono
pseudoscientifici, come l'ipotesi dell'esistenza di protuberanze
ossee sul cranio, chiamate “bernoccoli”, la cui palpazione
(cranioscopia) consentiva di determinare lo sviluppo delle varie
facoltà mentali di un individuo, pose le basi della futura ricerca,
di ordine fisiologico e psicologico, portata avanti da neurologi,
medici e psicologi, e delle future teorie neuropsicologiche e
psicobiologiche.
Già nella prima metà del XIX°
secolo, tuttavia, la frenologia cadde nel discredito, non trovando
alcuna validazione scientifica.
Alcune ipotesi del medico
tedesco, però, svilupparono nella comunità scientifica, in modo
assolutamente mirato, i primi interrogativi sulle relazioni
insistenti tra la funzionalità, la struttura e il prodotto del
cervello.
Gall teorizzò l'esistenza di
facoltà mentali come il “linguaggio” la cui base cerebrale fu
determinata a metà dell'Ottocento dando inizio alla neuropsicologia
moderna.
Le
idee di Gall sono state riprese nell'ultimo trentennio da vari
scienziati cognitivi e neuropsicologi, in quanto l'idea di
un'organizzazione della mente in componenti distinte, localizzate in
parti diverse del cervello è oggi il paradigma prevalente delle
neuroscienze cognitive: facoltà e organi per Gall, moduli e circuiti
nervosi per gli scienziati cognitivi
contemporanei.
Ma la teoria del medico tedesco
non fu la sola nel panorama degli studi pionieristici sulla relazione
mente-cervello nella prima metà dell'Ottocento.
Contrariamente a quanto
sosteneva Gall, e come reazione alle difficoltà incontrate dalle
ipotesi localizzazioniste, alcuni studiosi, come Marie-Jean-Pierre
Flourens (1794-1867), proposero l'opinione che i processi mentali
superiori fossero rappresentati nel cervello in modo diffuso e non
localizzato in aree specifiche. Flourens, sulla base di studi
accurati e di pratiche di resezione ed ablazione sul cervello di
uccelli, concluse che le attività psichiche più complesse erano
svolte dagli emisferi cerebrali, il movimento dal cervelletto e le
funzioni di base dal midollo allungato.
Altro eminente scienziato che si
occupò del rapporto tra funzione e struttura del cervello,
considerato come uno dei padri nobili della neuropsicologia, fu Paul
Broca (1824-1880).
Nel 1861, il medico ed
antropologo francese, descrisse il caso di un suo paziente affetto da
emiparesi destra che, pur capace di comprendere il linguaggio udito e
senza manifestare deficit di intelligenza, produceva verbalmente solo
le sillabe “Tan,Tan”.
L'esame anatomo-patologico
eseguito post mortem sul paziente di Broca rivelò una profonda
lesione nell'emisfero cerebrale di sinistra e così lo scienziato
francese mise in relazione il disturbo del linguaggio articolato con
quella lesione (parte più ventrale della terza circonvoluzione
frontale – oggi chiamata area di Broca).
La
scoperta di Broca (1861) può essere considerata l'atto di nascita
della neuropsicologia.
Il medico francese elaborò,
grazie alla sua scoperta, alcuni assunti di base fondamentali per la
neuropsicologia moderna quali l'indipendenza della varie componenti
che costituiscono la mente, la localizzazione di queste in diverse
aree del cervello e la constatazione che lesioni cerebrali limitate a
tali aree possono compromettere in modo selettivo le diverse
componenti dell'attività mentale.
Venne così introdotta la prassi
della correlazione anatomo-clinica, metodo fondamentale per la
neuropsicologia e per tutte le altre neuroscienze cognitive e
comportamentali. Questo metodo partiva dall'assunto che la sede e
l'estensione di una lesione cerebrale fossero messe in relazione con
i deficit delle funzioni mentali del paziente.
I principali deficit delle
funzioni mentali superiori e le loro basi cerebrali furono descritti
tra il 1861 e il 1920, periodo che fu definito classico per la
neuropsicologia. Vennero descritte le afasie, le agnosie e le
aprassie.
In questo periodo si sviluppò
anche la concezione delle funzioni mentali secondo lo schema
centri-e-connessioni, dove i centri, localizzati in regioni cerebrali
specifiche della corteccia cerebrale (materia grigia) contengono
particolari rappresentazioni, e le connessioni, costituiti da fasci
di sostanza bianca consentono il trasferimento delle informazioni da
un centro all'altro. Si stava sviluppando così, grazie a studi ed
osservazioni, la teoria connessionista.
In questa direzione operarono
due neurologhi tedeschi, Karl Wernicke (1848-1905) e Ludwig Lichteim
(1845-1928) che elaborarono interessantissimi modelli anatomo-clinici
generalizzati poi in complessi diagrammi centri-e-connessioni che
anticiperanno i modelli scatole-e-freccie di elaborazione
dell'informazione sviluppati dalla psicologia cognitivista nella
seconda metà del Novecento.
Il metodo di indagine dei
neurologi ottocenteschi, però, data ancora l'immaturità di questo
filone di ricerca, era legato allo studio dei casi singoli. Questo
metodo forniva osservazioni cliniche individuali, difficilmente
replicabili e prive di un confronto statistico e di soggetti di
controllo, elementi che, nel corso del XX secolo consentiranno di
rendere ancora più valide le ipotesi della neuropsicologia con un
arricchimento incredibile per tutte le neuroscienze che assumeranno
definitivamente come principio fondante l' interrelazione specifica
di mente e cervello.
ORIGINI, STUDI ED EVOLUZIONE DELLE NEUROSCIENZE
Lo sviluppo delle neuroscienze è
molto recente. Gli studi e gli esperimenti ad esse correlati sono
andati incontro ad una crescita esponenziale con gli anni Cinquanta
del Novecento. Questo sviluppo è stato possibile grazie anche alla
ricerca in campo tecnologico che ha consentito di creare ed affinare
una metodica d'indagine ed una strumentazione sempre più complesse.
Grazie a questa strumentazione tecnologica, gli scienziati hanno
potuto vedere ed analizzare molti dei vari processi funzionali del
cervello dal vivo ed “on-line”. Poter monitorare questi processi,
correlando struttura e funzione cerebrale, è stato fondamentale per
convalidare o rifiutare ipotesi e teorie scientifiche.
Tuttavia
la pietra miliare che fonda tutta la complessa architettura dei
paradigmi delle neuroscienze, caratterizzate da forte
interdisciplinarietà e da una robusta sperimentazione scientifica, è
la scoperta del neurone: prima di essa le neuroscienze non erano
unificate da un asse portante ed erano frammentate in diverse
componenti, quella clinica, quella anatomo-patologica, quella
fisiologica e quella comparata.
Furono due scienziati, verso la
fine del XIX secolo, Camillo Golgi (1843-1926) e
Santiago Ramon y Cajal
(1852-1934) a scoprire e studiare il neurone.
L'aver
individuato le cellule costituenti il cervello e l'aver compreso che
i neuroni non formavano una rete ininterrotta, ma che tra neurone e
neurone vi era una sottile interruzione, consentiva di guardare in
modo diverso il meccanismo della conduzione nervosa.
Cajal era fermamente convinto
che ogni neurone avesse una propria autonomia funzionale, potesse
elaborare l'informazione e potesse inviare stimoli selettivi nei
circuiti nervosi. Le ipotesi di Cajal poterono essere comprovate
grazie ad un importante scoperta di Camillo Golgi.
Nel
1873, il medico italiano sviluppò la cosiddetta tecnica della
reazione nera o di Golgi. Fino ad allora l'osservazione delle cellule
nervose avveniva grazie ad una colorazione poco selettiva che non
consentiva di distinguere le varie componenti delle cellule,
soprattutto la ramificazione dendritica, il soma e l'assone. Questa
colorazione poco selettiva rivelava soltanto un confuso ammasso di
neurofibrille, una sorta di ragnatela al cui interno erano
imprigionate delle masse globulari, le cellule nervose.
Grazie però all'innovativo
metodo di Golgi, l'osservatore poteva vedere chiaramente alcune
cellule nervose, isolate dall'ambiente extracellulare, i dendriti e
l'assone.
Il medico italiano, in base alla
sua formazione scientifica, alle sue osservazioni e alle sue
scoperte, elaborò così un teoria “reticolare” del sistema
nervoso che negava che la cellula nervosa avesse una sua autonomia
anatomico-funzionale poiché era legata in modo strutturale e
funzionale ad una “rete nervosa”.
Di ben altro parere fu
l'anatomista spagnolo Santiago Ramon y Cajal che sostenne l'ipotesi
della autonomia strutturale e funzionale del neurone.
Questa teoria fu divulgata da
Wilhelm Waldeyer (1836-1921) che introdusse anche i termini di
neurone, dendriti ed assone.
La nuova teoria elaborata da
questi primi pionieri delle neuroscienze venne chiamata “teoria del
neurone” e si rafforzò, nel corso degli anni anche grazie a
complessi studi di fisiologia, che si rivolgevano ai meccanismi di
trasmissione dell'impulso nervoso.
All'inizio
del novecento, un grande fisiologo Charles S. Sherrington (1857 –
1952) introdusse il concetto di sinapsi, indicando come questa fosse
la struttura responsabile della trasmissione dell'impulso nervoso,
sia di tipo inibitorio che di tipo eccitatorio.
Con
le ulteriori elaborazioni teoriche e le continue sperimentazioni ed
osservazioni, nei primi decenni del novecento, si giunse a studiare
le modalità di trasmissione dell'impulso nervoso. Consistenti furono
le ricerche ed articolato il dibattito in ambito scientifico che
contrapponeva i sostenitori della trasmissione elettrica a quelli
della trasmissione chimica. L'ipotesi della trasmissione chimica
venne avvalorata negli anni Cinquanta del Novecento, quando furono
disponibili elaborate tecniche elettrofisiologiche e biochimiche che
indicarono senza ombra di dubbio che soltanto alcune sinapsi
particolari utilizzano la conduzione elettrica, mentre la maggior
parte utilizza un mediatore nervoso ovvero una trasmissione
neuro-ormonale.
Ebbero inizio così tutti gli
studi e le sperimentazioni che, per tutto il Novecento,
contribuiranno
ad arricchire sempre più la letteratura sul neurone e sui meccanismi
di trasmissione del segnale nervoso. Venne scoperta la funzione dei
neurotrasmettitori e dei neuromodulatori. Da allora le ricerche sui
mediatori nervosi (dopamina, GABA, acido glutammico ecc.) hanno avuto
uno sviluppo senza precedenti e, grazie, a complesse tecniche di
biochimica, istologia ed elettrofisiologia, è stato riconosciuto
loro un ruolo critico nella trasmissione nervosa.
Lo studio e la ricerca relativa
ai neurotrasmettitori ha portato alla luce anche tutto il complesso
sistema dei siti su cui essi agiscono, conosciuti oggi con il nome di
recettori e sulle modalità di reazione della membrana cellulare al
contatto con i neurotrasmettitori.
Un' ulteriore scoperta in ambito
neuroscientifico, legata alla trasmissione nervosa, fu quella
inerente i modulatori, potenti mediatori come le endorfine e gli
oppioidi endogeni.
Nell'ambito delle ricerche sul
neurone, un traguardo di enorme importanza è stato raggiunto da Rita
Levi Montalcini (1909-2012) che, dopo accurate ricerche, riuscì a
scoprire il fattore di crescita nervosa o NGF (Nerve Growth Factor).
La
membrana di un neurone è cosparsa di recettori su cui agiscono
mediatori e modulatori nervosi, ma sulla sua superficie sono anche
situati recettori particolari su cui agiscono molecole caratterizzate
da un'azione trofica, cioè in grado di promuovere la crescita e la
sopravvivenza del neurone e di alcune sue strutture.
I
fattori trofici sono fondamentali sia nel corso dello sviluppo che
nelle età successive.
Il
NGF è uno dei fattori trofici più importanti che influenza in modo
considerevole lo sviluppo e l'arborizzazione dei prolungamenti
dendritici del neurone.
Dopo
Levi Montalcini, ulteriori ricerche hanno dimostrato che il NGF, se
iniettato nel tessuto nervoso in fase di sviluppo, consente ai
neuroni che non riescono a formare la giunzione sinaptica con le
proprie cellule bersaglio, e perciò destinati alla morte, di
sopravvivere.
I
fattori neurotrofici sono dunque fondamentali nei processi plastici,
cioè in tutte quelle situazioni dove si verifica una
ristrutturazione dell'architettura del sistema nervoso per formare
nuovi circuiti o per riparare i danni che derivano da lesioni
diverse.
Tutti
i progressi scientifici avuti nel corso dell'ultimo secolo,
nell'ambito delle neuroscienze, sono stati possibili grazie ad una
serie di innovazioni tecnologiche e sperimentali nell'ambito degli
studi sul cervello.
A
partire dal 1929, anno della messa a punto della tecnica
dell'elettroencefalografia ovvero la registrazione dell'attività
elettrica cerebrale, molte sono state le ricerche per affinare le
tecniche di studio dell'encefalo. Intorno alla metà del Novecento,
gli scienziati, sono giunti a registrare l'attività elettrica di un
singolo neurone tramite elettrodi sottilissimi in grado di penetrare
all'interno della cellula nervosa senza danneggiarla.
Sempre
più sono state elaborate ed utilizzate tecniche di stimolazione di
aree nervose con elettrodi ed anche la neurochirurgia ha fatto passi
da gigante.
Sotto
l'aspetto dell'osservazione funzionale lo sviluppo di tecniche non
invasive ha consentito agli studiosi di individuare i nuclei nervosi
e le aree corticali coinvolte in una determinata funzione.
Dal
punto di vista tecnologico, si sono affinati strumenti radiologici
come la TAC, Tomografia Assiale Computerizzata, e la Tomografia ad
Emissione di Positroni (PET, Positron Emission Tomography), tecnica
che utilizza marcatori con radioisotopi, che ha consentito di
visualizzare il metabolismo delle diverse aree cerebrali. Ulteriori
sviluppi nella ricerca sono stati possibili grazie alla
Visualizzazione a Risonanza Magnetica (NMR, Nuclear Magnetic
Resonance) che non sottopone l'individuo a fonti di radiazioni.
Queste
tecniche hanno permesso di mappare, grazie ad una cartografia
funzionale del cervello, tutte le aree della corteccia coinvolte
nelle funzioni motorie, nella sensibilità, nel linguaggio, nelle
operazioni numeriche, nell'attenzione, nell'emozione e così via.
Si
è andato delineando, sempre più, l'approccio multidisciplinare
moderno, grazie ad una costante interazione tra discipline come
biologia, fisica e chimica.
Anche
la farmacologia, relegata prima al mero apporto clinico, ha
consentito, attraverso studi e ricerche, di approfondire
ulteriormente gli aspetti conoscitivi inerenti la funzionalità del
neurone e la fisiologia di neurotrasmettitori e recettori , dove
agiscono i mediatori ed i modulatori nervosi.
Negli
ultimi anni l'approccio basato sulla biologia molecolare ha permesso
di raccogliere numerosi dati sui rapporti tra geni e sviluppo del
sistema nervoso normale e patologico e sul ruolo delle proteine
espresse nel cervello.
L'evoluzione
degli studi legati alla genetica e alle influenze ambientali, in
ultima analisi, ha portato alla luce, con le ricerche orientate verso
l'epigenetica, l'ipotesi che l'interazione costante tra organismo ed
ambiente sia alla base dell'evoluzione, in questo caso, della forte
specificità del sistema nervoso, della sua alta specializzazione e
del suo funzionamento normale e patologico.
L'approccio
neuroscientifico contemporaneo, permette così di comprendere come da
poche cellule nervose si passi a organizzazioni complesse attraverso
un intricato gioco di fattori genetici ed ambientali e come i
messaggi che provengono dalla periferia siano in grado di modificare
funzioni e strutture nervose, anche in modo massiccio.
CENNI STORICI SULLE DIVERSE INTERPRETAZIONI DELLA SCHIZOFRENIA
Avendo
concluso la breve premessa legata allo sviluppo storico delle
discipline e della ricerca, che si sono occupate nel corso dei secoli
del rapporto mente-cervello, con cui abbiamo aperto questa
dissertazione, verrà ora approfondita l'analisi complessiva della
psicopatologia su cui è incentrata questa trattazione: la
schizofrenia.
Il
termine psichiatrico “schizofrenia” fu coniato, per la prima
volta, dallo psichiatra svizzero Eugen Bleuler (1857-1939) per
designare una classe di psicosi endogene funzionali, a decorso lento
e progressivo.
Introducendo
il termine schizofrenia (dal greco schizo,
scindo, e phren,
mente), Bleuler intendeva mettere l'accento sul tratto considerato
tipico della schizofrenia ovvero la dissociazione (Spaltung) in parti
reciprocamente indipendenti della vita psichica.
Negli
stessi anni un altro Psichiatra tedesco, Emil Kraepelin (1856 –
1926) aveva studiato e classificato, grazie alla possibilità di
curare ed osservare i suoi pazienti in determinati contesti, questo
disturbo.
A
partire da questi primi tentativi nosologici e nosografici di
descrizione e classificazione, si svilupperanno varie chiavi di
lettura, ciascuna incentrata su aspetti peculiari legati ai vari
approcci psichiatrici e psicologici ed ai loro interessi di ricerca.
L'approccio
psichiatrico alla schizofrenia, oltre ai contributi di Kraepelin, che
considerò la patologia come endogena escludendo che le cause fossero
reperibili nelle condizioni ambientali
e pensando alla schizofrenia come patologia organica del cervello o
ad un disturbo metabolico, e di Bleuler, che colse il tratto
principale della patologia nel disturbo associativo e nella scissione
delle funzioni fondamentali della personalità, si arricchì di molte
ipotesi interessanti.
Adolf
Meyer (1866 – 1950), psichiatra svizzero, ipotizzò che nel
processo eziopatogenetico della schizofrenia vi fosse una forte
componente dinamica data da fattori psicogeni e ambientali precoci
agenti fin dall'infanzia del soggetto.
Per
Meyer la patologia schizofrenica era determinata da conflitti di
istinti o conflitti di complessi dell'esperienza e da una incapacità
di attuare un adattamento costruttivo non dannoso.
Lo
psichiatra svizzero, intendendo porre l'attenzione sia sui fattori
psicologici che su quelli biologici, parlò di teoria
“psicobiologica” della schizofrenia.
Silvano
Arieti (1914 – 1981), psichiatra italiano, ipotizzò alcuni stadi
inerenti l'insorgenza della schizofrenia, che, attraverso passaggi
regressivi, portano al palesarsi della patologia. Da un primario
riconoscimento della difficoltà di discriminare la realtà dal mondo
sintomatico su cui è incentrata l'attenzione del paziente, si
regredisce sempre più verso livelli arcaici di funzionalità
psichica dove prevalgono forme di pensiero paleologico e
desocializzante. Questi passaggi sono caratterizzati inoltre, secondo
Arieti, da distruzione dei concetti, da dissociazione tra oggetto
fisico e sua metarappresentazione, da tentativi di manipolazione e
ingestione di questi oggetti fisici il cui significato ultimo ormai,
nello stadio terminale, viene relegato ad una forma di cognizione
primitiva.
Kurt
Schneider (1887 – 1967), medico psichiatra tedesco, nel 1959
descrisse quelli che egli chiamava sintomi di prim'ordine, specifici
e patognomonici della schizofrenia, che consistevano
fondamentalmente nei sintomi psicotici floridi come inserzione del
pensiero, trasmissione del pensiero e allucinazioni in terza persona.
Sintomi che hanno un denominatore comune nella perdita di controllo
di pensieri, sentimenti e corpo.
Schneider
riteneva sintomi di second'ordine altre allucinazioni, intuizioni
deliranti, perplessità, alterazioni dell'umore ed impoverimento
dell'affettività.
Per
quanto concerne l'approccio psicoanalitico, Sigmund Freud (1856-1939)
fu il primo a tentare una spiegazione della schizofrenia, per la
quale aveva proposto il nome di parafrenia, in termini psicodinamici.
Partendo
dalla concezione delle funzioni e dei meccanismi fondamentali che
nevrosi e psicosi condividono, come la rimozione, il ritiro
dell'investimento libidico, la regressione a stadi precedenti dello
sviluppo psichico con relativa fissazione, Freud sostenne che nella
schizofrenia non c'era solo perdita di realtà ma anche un tentativo
di restituzione tramite l'allucinazione ed il delirio, che tentavano
di ristabilire, sia pure in modo distorto, una relazione con il
mondo.
Date
queste premesse, il medico viennese, concluse che nelle nevrosi, l'Io
sopprime una parte dell'Es, consentendo l'integrità, seppur
distorta, dell'analisi della realtà, mentre nelle psicosi, e quindi
anche nella schizofrenia, L'Io è al servizio dell'Es ritirandosi
dalla realtà.
Carl
Gustav Jung (1875-1961), pur partendo dal concetto di scissione di
Bleuler, ribaltò l'ipotesi legata ad un'eziologia inerente una
possibile debolezza della coscienza e propose, come causa scatenante
la malattia, la forza dirompente dell'inconscio.
Jung,
che fu il primo ad applicare concetti psicoanalitici alla
schizofrenia e a studiare con metodo sperimentale i concetti di
associazione evidenziando i legami tra contenuto ideico e carica
affettiva ,
ipotizzò che lo scatenarsi della schizofrenia fosse dovuto al
sopravvento sull'Io di complessi, non egoici, carichi affettivamente
che avrebbero disintegrato in modo devastante la personalità del
soggetto.
Tra
questi complessi non egoici, in correlazione con motivi personali,
sussistono, secondo lo psichiatra svizzero, anche motivi arcaici,
legati alla sua ipotesi degli archetipi, che operano in forte
contrasto con l'adattamento individuale alla civiltà.
Questa
interpretazione minimizza il ruolo delle forze ambientali e
personali, per sottolineare l'importanza di fattori congeniti ed
organici.
Altre
teorizzazioni, sempre in linea con l'interpretazione psicoanalitica,
vennero elaborate da Melanie Klein ( 1882-1960) e da William Ronald
Fairbairn ( 1889- 1964 ), che partirono dalle ipotesi legate al
concetto di relazioni oggettuali e dalle differenti articolazioni che
questo concetto ebbe per i due scienziati.
Per
la Klein la schizofrenia è il risultato del mancato superamento
della “posizione schizoparanoidea” caratterizzata dalla scissione
dell'oggetto in “buono” e “cattivo”, con introiezione degli
oggetti “buoni” e proiezione di quelli “cattivi”.
Fairbairn,
invece, ipotizzò che la schizofrenia non fosse legata ad una forma
regressiva, ma ad una persistenza nell'impiego di modalità difensive
distorte contro l'angoscia dell'esperienza schizoide attraversata
durante lo sviluppo delle vicende oggettuali. Secondo
lo psicoanalista britannico, nell'esperienza schizoide, il
bambino introietta sia gli
aspetti “buoni” che quelli “cattivi”. Questi aspetti, in uno
sviluppo non patologico, andranno a contribuire alla formazione delle
istanze classiche della psicoanalisi. Nella schizofrenia, al
contrario, ci sarà una mancata integrazione tra Es e Super-Io.
Degna
di nota, per la forte chiave di lettura interpersonale, è la
teorizzazione, sempre in ambito psicoanalitico, di Herbert Sullivan
(1892 -1949). Lo psicoanalista americano, interpreta la schizofrenia
come disturbo generato dalle difficoltà che nascono nelle relazioni
interpersonali. Già Freud aveva proposto, tra le cause di questa
psicosi, il mutamento che interviene nel rapporto tra individuo e
ambiente, parlando però di ritiro dell'energia libidica verso il Sé.
Sullivan,
differenziandosi dal medico viennese, è convinto che la schizofrenia
sia una proiezione di impressioni antecedenti infantili sugli altri,
trasformando così le persone in qualcosa di diverso da ciò che
sono.
Queste distorsioni paratassiche incidono profondamente la personalità
dell'individuo che regredisce sempre più ad un funzionamento
psichico infantile, se non fetale.
Altre
interessanti interpretazioni della patologia schizofrenica, si hanno
in ambito fenomenologico. In questo approccio, legato in modo sottile
più ad aspetti filosofici che ad aspetti inerenti le scienze della
natura, la schizofrenia è da leggersi al di fuori di ogni ricerca
causale e sintomatica. Le cause di questa patologia si fanno risalire
ad un diverso modo di declinarsi delle strutture trascendentali che
sono alla base di ogni esistenza.
Karl
Jaspers (1883 – 1969), il maggiore rappresentante di questo
approccio, rifiutò l'indagine causale tipica della scienza
psichiatrica e clinica, sostenendo che la malattia non doveva essere
letta come oggetto naturale ma come processo. Secondo il filosofo
tedesco, cercare la causa significa partire da qualcosa di già
presupposto e quindi
allontanarsi erroneamente dall'esperienza vissuta.
Secondo
l'approccio fenomenologico, i segni della malattia mentale non
possono essere considerati sintomi, perché il sintomo rinvia ad una
causa e quindi ad una teoria presupposta. I segni, dunque, vanno
considerati come significati che esprimono qualcosa anche se questo
qualcosa è fondamentalmente diverso dall'esperienza comune.
Pur considerando l'importanza critica di questo approccio, sia dal
punto di vista scientifico che culturale, esso si discosta in modo
importante dai paradigmi basilari di natura biomedica e dalle prassi
più moderne di studio e di ricerca legate alla psicopatologia.
L'ultimo
approccio preso in considerazione in questa prima carrellata, è
l'approccio sistemico. Il primo scienziato che ha articolato le
interessantissime ipotesi legate a questo approccio è Gregory
Bateson (1904 – 1980).
Lo
studioso inglese, ha letto la schizofrenia come una forma patologica
di comunicazione interpersonale, dove i segnali contraddittori ed
incongrui, non consentono al soggetto di poter essere compreso dagli
altri, ingenerando perciò, fin dall'infanzia, la convinzione che la
realtà sia paradossale. A questa convinzione possono essere legati,
in ultima analisi, tutti quei comportamenti incongrui e slegati dalla
realtà che fanno parte ,in maniera consistente, della patologia
psichiatrica.
KRAEPELIN, BLEULER E SCHNEIDER
Emil
Kraepelin (1856-1926), dopo studi di neuroanatomia, psicofisiologia e
psicofarmacologia sperimentale,
portò a compimento il tentativo di molti psichiatri tedeschi del XIX
secolo di ancorare saldamente la psichiatria alla medicina attraverso
la mediazione della neuropatologia e della fisiologia.
Grazie
a questo suo percorso di ricerca, legato allo studio degli aspetti
strutturali e funzionali del sistema nervoso, lo psichiatra tedesco
divenne un convinto sostenitore del metodo clinico-nosografico
descrittivo. Kraepelin focalizzò la sua attenzione sugli aspetti
somatici della malattia mentale.
Lavorando
in ambienti di studio dove aveva a disposizione moltissimi casi
clinici, spesso considerati irreversibili, Kraepelin riuscì a trarre
una corposa mole di materiale per elaborare un nuovo sistema di
classificazione delle malattie mentali che divenne fondamentale per
ampliare la base di ricerca della moderna nosologia psichiatrica.
Per
lo psichiatra tedesco divenne fondamentale suddividere la malattia
mentale in disturbi esogeni, dovuti a cause organiche o biologiche, e
disturbi esogeni, dovuti a cause e condizioni esterne all'organismo.
Nel
1898, Kraepelin descrisse per la prima volta quella che chiamerà
dementia praecox, intendendo con questo termine delineare il disturbo
che oggi conosciamo come schizofrenia ed inserendola, con la malattia
maniaco-depressiva, all'interno del gruppo delle psicosi endogene.
Per
Kraepelin con il termine dementia praecox, si abbracciavano diversi
sottogruppi diagnostici come la demenza paranoide, la catatonia e
l'ebefrenia, disturbi che, pur sintomatologicamente diversi, avevano
un medesimo nucleo comune. Questo nucleo comune era ben
caratterizzato dal termine “dementia praecox”: un esordio precoce
(praecox) ed un decorso contrassegnato da un progressivo quanto
inevitabile deterioramento intellettivo (dementia).
Eugen
Bleuler (1857-1939), direttore dell'ospedale psichiatrico di Zurigo,
collaborò in un primo momento con Carl Gustav Jung (1875-1961) che
lo mise in contatto con Sigmund
Freud (1856-1939). Bleuler tentò così un'applicazione di alcuni
concetti psicoanalitici alla pratica psichiatrica, restando però
fortemente legato ad una visione organicistica della malattia
mentale.
Per
quanto concerne lo studio della schizofrenia ( denominazione coniata
dallo stesso Bleuler), lo psichiatra svizzero, si discostò dalla
descrizione di Kraepelin in due punti fondamentali: egli riteneva che
il disturbo non avesse necessariamente un esordio precoce e che non
progredisse inevitabilmente verso la demenza.
Bleuler
allora tentò di osservare e studiare degli elementi comuni che
legassero tra loro le manifestazioni morbose della patologia e, a
questo scopo, adottò il termine metaforico di “disgregazione dei
fili associativi”.
I
fili associativi, per Bleuler, uniscono non solo le parole ma anche i
pensieri, quindi pensieri e comunicazione vengono integrati e sono
efficienti in strutture associative psichicamente integre.
Tale
nozione, riusciva a delineare e spiegare in modo chiaro la
disgregazione dei nessi associativi presente nella varia gamma dei
segni e sintomi della schizofrenia.
Partendo
da questa premessa nosologica innovativa, Bleuler riuscì a
classificare i sintomi della malattia in fondamentali,
non necessariamente primari ma presenti in ogni
caso di schizofrenia latente o conclamata, ed accessori,
presenti o assenti.
In relazione ai sintomi
fondamentali, lo psichiatra svizzero, parlò di associazione
compromessa, affettività inadeguata, ambivalenza ed autismo; Tra i
sintomi accessori, le allucinazioni, i deliri, i disturbi del
linguaggio e le manifestazioni catatoniche.
Rispetto a Kraepelin, la cui
visione della malattia era incentrata sulla definitiva degenerazione
cognitiva ed affettiva legata al processo della demenza, Bleuler
riuscì a osservare, grazie all'analisi degli aspetti legati al
disturbo associativo, quella scissione devastante della personalità
e delle sue funzioni fondamentali.
Seppur
fondamentale, il contributo di Bleuler, è stato sottoposto a
numerose critiche e revisioni. Secondo diversi studiosi, la
descrizione della schizofrenia proposta dallo psichiatra svizzero
enfatizza, in special modo, i disturbi del pensiero ed i sintomi
negativi a discapito dei più floridi sintomi positivi, portando ad
una visione della malattia che rischia di essere incompleta e
univoca.
Un
terzo filone di ricerca fu introdotto dallo psichiatra tedesco Kurt
Schneider (1887 – 1967) che tentò di semplificare la complessa
struttura delle descrizioni della schizofrenia di Kraepelin e
Bleuler, attraverso l'identificazione di caratteristiche
patognomoniche.
I
sintomi di prim'ordine descritti dallo psichiatra tedesco
riflettevano una perdita complessiva di autonomia o di controllo
sull'integrità dell'Io includendo inserzioni, diffusioni, furto del
pensiero e voci commentanti. L'approccio di Schneider, molto
influente, fu il riferimento per la compilazione del Present
State Examination, che
servì come base per l' International
Pilot Study of Schizophrenia dell'OMS
(1970).
Questo
progetto esaminerà la prevalenza e la prognosi della schizofrenia in
differenti nazioni e suggerirà un sempre più accurato approccio
nella nosografia e nella nosologia
dei
sintomi e segni del disturbo, mettendo in luce la più ampia
considerazione del concetto di schizofrenia degli psichiatri
americani rispetto ai colleghi del resto del mondo.
EPIDEMIOLOGIA ED EZIOPATOGENESI
Dopo aver passato in rassegna,
seppur sommariamente, alcuni aspetti generali sulla storia della
nascita e dello sviluppo delle moderne discipline che si occupano di
studiare la correlazione tra mente e cervello negli aspetti
patologici e non patologici, e di aver delineato, per quanto concerne
la schizofrenia, tema principale di questo lavoro, le chiavi di
lettura elaborate nel corso degli ultimi secoli, è ora la volta di
entrare più nel dettaglio e di approfondire in modo specifico
questo disturbo, seguendo, anche negli aspetti psicopatologici e
clinici, il filo conduttore di questa dissertazione, ovvero una
lettura psico-biologica della schizofrenia, che porti alla luce le
ipotesi messe in campo inerenti la stretta correlazione tra elementi
strutturali ed elementi funzionali del sistema nervoso, tra mente e
cervello.
La
schizofrenia è una psicopatologia caratterizzata
da
disfunzioni cognitive, emozionali e comportamentali i cui sintomi e
segni producono un effetto profondo non solo sull'esistenza dei
pazienti ma anche su quella di familiari e amici.
I
deliri, le allucinazioni, il pensiero disorganizzato e la
disgregazione della personalità, e tutti gli altri sintomi e segni
di questo disturbo, rendono difficile l'interazione con gli altri,
portano ad un impoverimento materiale a causa dell'impossibilità di
un'occupazione stabile e ad una perdita consistente di sostegno
sociale. I tassi di abuso di sostanze sono elevati e probabilmente
riflettono il tentativo di risolvere, nell'ottica di
automedicazione, il disagio devastante prodotto dalla patologia. Il
tasso di suicidi tra i pazienti con schizofrenia è alto.
L'epidemiologia, ovvero la
disciplina biomedica che si occupa dello studio della distribuzione e
frequenza di malattie e di eventi di rilevanza sanitaria nella
popolazione, per quanto riguarda il disturbo schizofrenico, riporta
una prevalenza, nel corso della vita, di circa 1% anche se il valore
dipende dai criteri diagnostici usati, con una prevalenza uguale per
maschi e femmine.
In
relazione all'età di insorgenza, la schizofrenia può comparire ad
ogni età, ma è rara nell'età infantile e nella prima adolescenza e
poco comune dopo i 45 anni. Secondo i dati riportati da diversi studi
epidemiologici l'età di insorgenza più frequente nei maschi è
compresa nel range 15-24 anni mentre l'età di insorgenza più
frequente nelle donne è compresa nel range 25-35 anni, con picchi di
incidenza nei 20 e nei 40 anni.
Alcuni
studi hanno messo in luce che la prevalenza e la gravità sono
maggiori nei paesi più industrializzati rispetto ai non
industrializzati e nelle aree urbane rispetto a
quelle
rurali. In relazione a questi dati di distribuzione geografica, gli
scienziati hanno sviluppato due possibili ipotesi: l'ipotesi
della deriva,
per la quale la prevalenza più elevata nelle aree urbane è data
dallo spostamento dei pazienti schizofrenici che dalle aree rurali
raggiungono le città a causa del loro disturbo o dei sintomi
prodromici, e l'ipotesi
dello sviluppo,
per la quale la prevalenza più elevata nelle aree urbane è data
dalle continue sollecitazioni e dallo stress del vivere in città,
che sono fattori eziologici per la schizofrenia.
Numerosi dati sono stati
raccolti anche in popolazioni di immigrati con livelli di qualità
della vita diversi. Questi dati hanno consentito analisi
epidemiologiche più approfondite e la possibilità di ipotizzare,
come ulteriori fattori scatenanti, anche la scarsa integrazione e la
deprivazione socioeconomica.
In
relazione proprio allo status socioeconomico e all'idea di una
prevalenza maggiore di schizofrenia negli strati inferiori della
popolazione, le differenze osservate sono spiegate, però,
dall'ipotesi
della deriva sociale
poiché lo status socioeconomico del padre dei pazienti schizofrenici
sembra distribuito normalmente.
Tipicamente
le persone con schizofrenia presentano un certo numero di episodi
acuti dei loro sintomi e, tra un episodio e l'altro, sintomi meno
severi, ma tuttavia molto debilitanti. L'abuso di sostanze presenta
comorbilità con la schizofrenia e si ha in circa il 50% dei pazienti
affetti da questa patologia, di conseguenza costituisce uno dei
problemi principali ad essa connessi (Kosten e Ziedonis, 1997).
Molte le ipotesi e molti gli
studi articolati dagli scienziati per chiarire le cause,
psicobiologiche e psicosociali della schizofrenia.
Proponiamo ora una breve
carrellata delle ipotesi eziopatogenetiche principali, ipotesi che
avremo sicuramente il modo di approfondire nel procedere del lavoro e
ritrovare in correlazione con altri elementi utili per sviluppare
un'analisi complessiva della patologia schizofrenica.
La
prima causa, forse tra le più importanti ed accreditate da studi e
ricerche, dello scatenarsi del disturbo schizofrenico, è stata
studiata dai ricercatori nell'ambito dell'ipotesi
genetica.
Sono stati identificati molti geni candidati per la schizofrenia e
appare probabile agli studiosi che ogni individuo abbia una
particolare conformazione genetica che lo rende più o meno
suscettibile per lo sviluppo del disturbo.
Sono
stati quindi identificati alcuni geni che, secondo i neuroscienziati,
starebbero alla base dello scatenarsi della patologia. Questi geni
sono: disbindina (cromosoma 6p), neuregulina 1 (8p) e G72 (13q).
Tuttavia, il tasso di
concordanza per la schizofrenia di circa il 50% nei gemelli
monozigoti indica che, pur considerando la sostanziosa componente
genetica, nella patogenesi del disturbo siano da tenere in
considerazione fattori ambientali che avrebbero un uguale peso come
diatesi.
Per suffragare l'ipotesi
genetica sono stati condotti, da diversi anni, molti studi familiari,
gemellari e sugli adottati. Vedremo nel dettaglio l'impatto di questi
studi nella ricerca sulla schizofrenia, nel capitolo terzo del
presente lavoro.
Altra e considerevole
teorizzazione inerente l'eziologia del disturbo schizofrenico è
legata allo studio delle alterazioni neurochimiche e neurologiche.
Un
aumentato livello di dopamina nel cervello è alla base dell'ipotesi
dopaminergica
sostenuta da Snyder nel 1976, che studiò quattro gruppi di dati:
l'aumento del rilascio di dopamina, dato da alte dosi di anfetamine,
può indurre una psicosi schizofrenisimile
(psicosi
anfetaminica); Le anfetamine stesse, ed altri agenti dopaminergaci,
aggravano i sintomi della schizofrenia; L'efficacia degli antagonisti
della dopamina, in particolar modo le fenotiazine (clorpromanzina) e
i butirrofenoni (aloperidolo), nel trattamento della schizofrenia; La
potenza clinica di questi antipsicotici tipici è correlata in modo
sostanziale alla loro affinità per i recettori della dopamina (D2),
che vengono bloccati.
Forte
del sostegno della psicofarmacologia , Snyder comprese però che la
cura della schizofrenia attraverso antipsicotici, poteva provocare
effetti collaterali come una sindrome simile, per segni e sintomi, al
morbo di Parkinson. Studi post-mortem rilevarono un aumento dei
livelli di dopamina e di recettori della dopamina nel cervello di
pazienti schizofrenici. L'ipotesi
dopaminergica
però non viene suffragata da tutti i dati a disposizione. Pareri
discordi vengono espressi in relazione a diversi elementi
contrastanti, come la variabilità di remissione e ricaduta della
schizofrenia che si presenta con vari quadri clinici e l'efficacia
degli antipsicotici che si ha solo in circa il 70-85% dei casi di
sviluppo conclamato della patologia.
Alla
luce di questa contraddittorietà dei dati, Davis e collaboratori
hanno rielaborato e rivisto l'ipotesi dopaminergica sostenendo che
l'iperattività della dopamina (iperdopaminergia) nel
sistema mesolimbico provochi
i sintomi positivi della schizofrenia e una ridotta attività
dopaminergica (ipodopaminergia) nel sistema
mesocorticale provochi
i sintomi negativi.
Questi studi hanno dimostrato
che gli alterati livelli di dopamina e di altri neurotrasmettitori
come serotonina e glutammato possano essere correlati tra loro.
Un'ulteriore
ipotesi è che la serotonina abbia un ruolo inibitorio differenziato
sulla dopamina, inibendo, in particolar modo, i tratti mesocorticale,
nigrostriatale e tuberoinfundibulare. A sostegno poi di un'altra
ipotesi legata al concetto di ipofrontalità i dati dimostrano che
l'inibizione dell'attività dopaminergica a livello della corteccia
prefrontale
aggraverebbe i sintomi negativi.
Diviene importante sottolineare,
però, che le alterazioni a livello dei sistemi neurotrasmettitoriali
sono da integrare, nella visione di un'eziologia complessa, con
elementi patognomonici legati a fattori genetici e morfofunzionali e
a fattori psicologici e socioambientali.
La ricerca compiuta intorno
all'analisi delle alterazioni neurologiche legate alla patologia
schizofrenica, possibile grazie al corposo sviluppo di apparati
tecnologici sempre più sofisticati, ha portato notevoli contributi.
Sono state evidenziate, in
diversi casi fin dal primo manifestarsi del disturbo, alterazioni
strutturali come la riduzione della massa e della dimensione del
cervello e lievi riduzioni focali del tessuto cerebrale in aree come
ippocampo, amigdala, lobi frontali e temporali e corpo calloso. La
diminuzione di queste aree parrebbe provocare quindi una dilatazione
dei ventricoli cerebrali ed altre anomalie citoarchitettoniche.
Tuttavia
questo processo riduttivo è parso agli scienziati come il risultato
di una riduzione delle dimensioni dei neuroni e non come un processo
neurodegenerativo.
Dal
punto di vista funzionale, l'eziologia della schizofrenia potrebbe
essere correlata a segni neurologici come alterazione della
propriocezione, ipofrontalità, ovvero riduzione delle prestazioni ai
test sulla funzionalità dei lobi frontali, anomalie legate alle
prestazioni nell'inseguimento oculare e variazioni
all'elettroencefalogramma (ECG).
Le
alterazioni citoarchitettoniche, in assenza di gliosi nel cervello
dei pazienti schizofrenici, farebbero pensare però ad un processo
patologico del neurosviluppo e non
ad
un processo neurodegenerativo.
Molte
ipotesi in questa direzione, sono state formulate prendendo in
considerazione eventi traumatici alla nascita come precoci
esposizioni a virus di varia natura, traumi cranici infantili ed
encefaliti infantili.
Diverse ricerche hanno
evidenziato come gli eventi di vita possano influenzare lo scatenarsi
della patologia schizofrenica e molti studi dono stati condotti
sull'ipotesi diatesi/stress.
Anche
l'abuso di sostanze sembra strettamente correlato all'eziologia della
schizofrenia. La cannabis aumenta di due volte il rischio relativo
individuale di sviluppare successivamente la schizofrenia. Sostanze
come allucinogeni e psicostimolanti possono precipitare un episodio
schizofrenico.
Ultima ed interessante ipotesi
relativa alla psicopatogenesi del disturbo schizofrenico è inerente
all'emotività espressa (EE) ovvero alla quantità e qualità del
coinvolgimento emotivo da parte della famiglia del paziente. Alcuni
studi hanno dimostrato che un'elevata EE nelle famiglie degli
schizofrenici è un importante fattore di rischio di ricadute.
Data la complessità della
patologia e la molteplicità di fattori scatenanti coinvolti,
neurobiologici, psicologici e socioambientali, ad oggi, possiamo solo
prendere in considerazione ed analizzare una molteplicità di ipotesi
eziopatogenetiche che, pur fornendo importantissimo materiale
scientifico a sostegno delle molte interpretazione nosologiche e
nosografiche della schizofrenia, rischiano di non consentire la
teorizzazione complessiva di un quadro omogeneo dalla patogenesi
alla patologia conclamata.
QUADRO CLINICO – SINTOMI POSITIVI: DELIRI E ALLUCINAZIONI
In relazione alla vasta gamma di
sintomi e segni della Schizofrenia, la complessità e la
disomogeneità dei casi, ha portato gli scienziati a cercare di
ricondurre gli aspetti patologici del disturbo , dal punto di vista
nosografico, ad alcune categorie specifiche in cui far confluire, di
volta in volta, le manifestazioni sintomatiche del disagio.
I
sintomi fondamentali della schizofrenia includono disturbi della
percezione, alterazioni a carico del pensiero, del linguaggio e della
comunicazione, disturbi dell'affettività, alterazioni del
comportamento, incapacità a provare piacere, riduzione della
volontà, dell'iniziativa e dell'attenzione, anche se il quadro
clinico della patologia può variare nel tempo e nessuno di questi
sintomi può essere considerato patognomonico della malattia.
Questa
eterogeneità della schizofrenia rende opportuno così suddividere i
pazienti in sottotipi che manifestano particolari costellazioni di
problemi. Circa trent'anni fa, i sintomi vennero ripartiti in due
categorie, i sintomi
positivi
ed i sintomi
negativi,
a cui si aggiungeranno, in un'elaborazione nosografica successiva, i
sintomi
disorganizzati.
Per quanto concerne i sintomi
positivi della schizofrenia, studi e ricerche hanno descritto
manifestazioni patologiche del pensiero e del suo contenuto come i
deliri e della percezione, come le allucinazioni.
Il
delirio viene descritto come composto da idee incorreggibili,
incrollabili, non giustificate dal retroterra culturale e sociale del
soggetto, mantenute con straordinaria convinzione e certezza
soggettiva.
In
soggetti vigili e con un non alterato stato di coscienza si possono
manifestare forme di delirio descritte come delirio
lucido
mentre in pazienti con sensorio alterato (stati febbrili, tossici,
dismetabolici) si possono conclamare forme deliranti definite delirio
confuso.
Se
i contenuti del delirio sono indipendenti da qualsiasi esperienza
psichica, inderivabili ed incomprensibili, il delirio viene descritto
come primario,
al contrario, se il delirio deriva in maniera comprensibile da stati
affettivi, da esperienza legate alla sfera psicosociale, da
avvenimenti vissuti, si parla di delirio secondario,
in genere transitorio.
Per quanto concerne i contenuti
dei deliri, abbiamo una diversa consistenza, data dal vissuto
emozionale, sociale e culturale del paziente. Ecco una breve
carrellata:
a)
Deliri di
persecuzione,
che vedono l'individuo alle prese convintamente con idee legate ad
una presunta forte ostilità dell'ambiente; b) Deliri
di trasformazione,
che possono coinvolgere sia l'ambiente esterno sia il proprio corpo o
parti di esso; c) Deliri
palignostici,
come la sindrome di Capgras che influenza la percezione dell'ambiente
familiare del paziente e come la sindrome di Fregoli che comporta
nell'individuo il distorto riconoscimento di figure familiari
proiettate su persone sconosciute; d) Deliri
religiosi,
con tematiche mistiche o sacre; e) Deliri
depressivi,
il cui nucleo ideativo è relativo a sensi di colpa, di indegnità,
di rovina economica e di malattia fisica; f) Deliri
di grandezza,
che investono la percezione del vissuto del paziente; g) Deliri
di gelosia;
h) Deliri di
influenzamento.
Buona
parte di questi deliri, insieme alle voci commentanti o dialoganti,
all'eco del pensiero e alla percezione delirante, è compresa,
secondo Schneider, nei sintomi di primo rango della schizofrenia.
I
deliri ricorrono in più della metà delle persone affette da
schizofrenia, ma sono presenti anche in individui con altre diagnosi
come il disturbo bipolare, la depressione ed il disturbo delirante.
In
relazione alla seconda grande classe in cui sono raccolti i sintomi
positivi, quella delle allucinazioni, gli scienziati parlano di
disturbi della
percezione,
suddividendo questi disturbi in distorsioni
percettive,
dove i percetti del reale vengono deformati, e false
percezioni,
dove vengono create nuove percezioni in risposta o meno ad uno
stimolo esterno.
Le
allucinazioni sono fenomeni dispercettivi che già Esquirol nel 1883
definiva percezioni
senza oggetto. Per
il paziente le allucinazioni non differiscono in nulla dalla normale
esperienza sensoriale grazie a caratteristiche comuni come
concretezza, obiettività e spazialità sensoriale.
In relazione al senso coinvolto,
gli studiosi hanno classificato allucinazioni uditive, visive,
olfattive e gustative e somatiche.
Le allucinazioni vengono
ulteriormente suddivise in semplici e complesse in base alla
complessità o alla semplicità delle produzioni sintomatiche.
Nei
pazienti schizofrenici le allucinazioni uditive prevalgono su quelle
visive e circa il 74% di un campione di individui affetti da
schizofrenia riferì di avere allucinazioni uditive (Sartorius et
al., 1974). Alcuni tipi di allucinazioni sono considerati
particolarmente importanti da un punto di vista diagnostico perché
si verificano con maggiore frequenza nei pazienti con schizofrenia
piuttosto che negli altri pazienti psicotici.
Da un punto di vista
neurologico, diversi studi che hanno utilizzato la tecnica di brain
imaging, hanno rivelato che, durante allucinazioni uditive in
pazienti schizofrenici, vi è una consistente attività nell'area di
Broca (McGuire, Shah e Murray, 1993). Ulteriori studi sono stati
condotti per dimostrare come probabilmente sussista un deficit nelle
connessioni tra aree del lobo frontale, deputate alla produzione del
linguaggio, ed aree del lobo temporale, preposte alla comprensione
del linguaggio (Ford et al., 2002).
Sicuramente deliri ed
allucinazioni sono tra i fenomeni più caratteristici e pervasivi
della patologia schizofrenica e coinvolgono, dal loro apparire, sia
aspetti organici che aspetti psicologici. I sintomi positivi che
accompagnano la diagnosi di schizofrenia, vanno inoltre ad
influenzare, con risvolti dolorosi e tragici, la vita sociale del
paziente che diventa così incapace di poter interagire in modo
sufficientemente positivo con l'ambiente esterno di riferimento.
QUADRO CLINICO – SINTOMI NEGATIVI:ABULIA, ALOGIA, ANEDONIA,
APPIATTIMENTO DELL'AFFETTIVA' ED ASOCIALITA'
Il
manifestarsi della patologia schizofrenica è costellato non solo da
sintomi e segni che abbiamo definito come positivi ovvero come
floridi in proporzione alle consistenti produzioni psichiche e
comportamentali del soggetto, ma anche da sintomi e segni di natura
negativa ovvero da carenze di attività psichica e comportamentale. I
sintomi negativi, il cui conclamarsi rende particolarmente
problematico il vissuto del paziente, tendono a perdurare oltre
l'episodio acuto e sono un considerevole fattore predittivo di una
mediocre qualità della vita.
Nella valutazione di sintomi e
segni negativi e positivi, tuttavia, a causa della loro aspecificità,
si deve tenere in considerazione la distinzione tra quelli che
potrebbero denotare il manifestarsi della schizofrenia e altri
elementi che potrebbero essere correlati con svariate patologie e con
l'uso di farmaci antipsicotici.
Uno
dei sintomi negativi caratteristici della schizofrenia è l'abulia
o apatia,
che si manifesta con una mancanza di energia ed un apparente
disinteresse per le consuete attività quotidiane.
In questo caso, i pazienti
presentano una considerevole trascuratezza a livello di igiene
personale, una mancata coordinazione rispetto alle attività
quotidiane, un disordine personale importante. I soggetti abulici
hanno serie difficoltà nel portare avanti le normali attività che
fanno parte del loro vissuto e spesso trascorrono il loro tempo
accasciati senza fare nulla.
Altro
sintomo negativo della schizofrenia è
l'alogia,
un disturbo del linguaggio che può assumere diverse forme.
In quella che viene definita
come povertà di eloquio, è la quantità di produzione del
linguaggio che viene colpita mentre nella povertà di contenuto
dell'eloquio, ferma restando la normale quantità di produzione del
linguaggio, è il contenuto dell'eloquio che subisce un danno
consistente, apparendo come vago e ripetitivo e scarsamente
informativo.
Un
ulteriore sintomo negativo della patologia schizofrenica è
l'anedonia che
consiste in una prolungata perdita di interesse per l'esperienza del
piacere o in una riferita diminuzione di tale esperienza.
Il manifestarsi di questo
sintomo è ben testato dagli scienziati grazie a batterie di
interviste i cui risultati hanno dimostrato come i pazienti
schizofrenici riferiscano le sensazioni di un minor piacere, inerenti
a svariate attività, diversamente dal gruppo di controllo.
Tali ed ulteriori studi hanno
però spinto altri scienziati ad ipotizzare non una mera carenza di
sensazioni di piacere ma una distorta percezione delle attese di
piacere rispetto a situazioni o attività proposte a pazienti e
gruppo di controllo.
L'affettività
appiattita
è un altro elemento caratterizzante gli aspetti negativi della
schizofrenia. I soggetti che presentano un'appiattimento
dell'affettività non producono risposte emozionali a nessuno
stimolo. Il paziente che manifesta un'affettività appiattita, fissa
lo sguardo nel vuoto, i muscoli mimici totalmente inespressivi.
Tale appiattimento affettivo si
caratterizza così per una riduzione o per la totale assenza di
capacità di modulazione affettiva.
Mimica,
gestualità e reattività emozionale sembrano aver perso l'abituale
flessibilità.
Questo sintomo negativo è stato
riscontrato nel 66% di un considerevole campione costituito da
pazienti schizofrenici. Tuttavia il concetto di affettività
appiattita si riferisce solo alle espressioni esterne delle emozioni,
anche di fronte a gravi eventi stressanti, e non all'esperienza
interiore del soggetto. In uno studio condotto da Kring e Neale nel
1996, utilizzando la registrazione di reazioni facciali e conduttanza
cutanea a stimoli di varia natura, è stato dimostrato come i
pazienti schizofrenici differiscano dal gruppo di controllo, per
quanto riguarda l'espressione dell'affettività, solo per le
manifestazioni mimico-facciali inerenti l'emotività mentre è
apparsa addirittura maggiore, rispetto al gruppo di controllo, la
reazione a stimoli considerevoli misurata sulla conduttanza cutanea.
Altro
importante sintomo negativo della schizofrenia è l'asocialità
intesa come grave compromissione, presentata da alcuni pazienti
schizofrenici, nella sfera dei rapporti sociali. Questi soggetti
hanno pochi amici, mediocri abilità sociali e sono scarsamente
interessati alla interazione con l'altro. Queste manifestazioni della
schizofrenia sono spesso le prime a comparire ed hanno inizio già
nell'infanzia prima dell'esordio di altri sintomi.
QUADRO CLINICO – SINTOMI DISORGANIZZATI:ELOQUIO
DISORGANIZZATO, COMPORTAMENTO DISORGANIZZATO.
Tra i sintomi più evidenti e
specifici della schizofrenia possiamo trovare tutte le manifestazioni
disorganizzate che coinvolgono il pensiero ed il comportamento e che
possono essere considerate significative nell'ambito di quella
dissociazione complessiva della psiche e delle sue facoltà che già
Bleuler aveva preso in considerazione dando il via così a tutti i
tentativi di comprensione e descrizione della patologia.
La disorganizzazione formale
delle principali facoltà psichiche e del comportamento e la perdita
globale dei nessi associativi causali, hanno spinto gli studiosi a
descrivere e classificare soprattutto i due aspetti più coinvolti in
questa disintegrazione della personalità, il pensiero, elaborato ed
espresso ed il comportamento.
Con
il termine di Eloquio
disorganizzato,
gli scienziati hanno voluto intendere così un disturbo formale del
pensiero ovvero l'incapacità del paziente schizofrenico di
organizzare le proprie idee e di comunicare in modo comprensibile con
un ascoltatore.
Questo
disturbo altera, così, la sequenza logica di costruzione di un
periodo e compromette la capacità comunicativa fino all'estrema
incomprensibilità del messaggio.
Ad
un'attenta analisi dell'eloquio del paziente schizofrenico viene
immediatamente alla luce quella modalità distorta e disorganizzata
di linguaggio e pensiero che gli studiosi hanno definito allentamento
dei nessi associativi o deragliamento
che, pur consentendo all'individuo di farsi mediamente comprendere, è
una manifestazione conclamata della difficoltà nel mantenere la
sequenza logica del pensiero. Il paziente sembra lasciarsi andare
alla deriva sulla scia di una serie di associazioni evocate da
un'idea del passato.
Il
paziente schizofrenico può, senza preavviso, passare da un argomento
all'altro, (deragliamento); fornisce risposte oblique, poco o punto
correlate alle domande poste (tangenzialità); tende ad associare le
parole in funzione alla loro somiglianza semantica o fonetica anche
se prive di senso, rendendo il discorso a volte severamente
disorganizzato e privo di senso (“insalata di parole”). Spesso il
discorso è composto da neologismi, creati dal paziente per esprimere
in forma simbolica un contenuto ideativo.
Tuttavia la presenza di eloquio
disorganizzato non è sufficiente a differenziare la schizofrenia da
altri disturbi, come alcuni disturbi dell'umore (Andreasen, 1979).
Grazie ai contributi della
neuropsicologia cognitiva, il disturbo legato all'eloquio
disorganizzato, è stato collegato ad un più ampio disagio, presente
nella patologia schizofrenica, inerente il funzionamento esecutivo.
Questo deficit, correlato soprattutto alle funzioni corticali
superiori dei lobi frontali ed ai circuiti associativi ad essi
collegati, coinvolge così, da un punto di vista funzionale,il
problem solving, la capacità di pianificare e quella di operare
associazioni tra pensieri e sentimenti e la capacità di percepire ed
elaborare le informazioni semantiche (Kerns e Berembaum, 2002, 2003).
Altro
sintomo della schizofrenia, fortemente debilitante anche dal punto di
vista psico-sociale, è legato al comportamento
disorganizzato.
I pazienti possono manifestare
comportamenti inconsueti, atteggiamenti infantili e provocatori,
incapacità di autogestione personale, difficoltà consistenti nella
pianificazione ed esecuzione delle attività della vita quotidiana.
Il conclamarsi di questo deficit
comportamentale disorganizzato può essere fatto risalire alla
carenza funzionale legata alla disintegrazione dei nessi associativi
che, pervadendo il pensiero formale, ha consistenti ricadute in
ambito comunicativo e comportamentale. L'individuo perde così la
capacità di organizzare, in sequenze logiche causali, linguaggio e
comportamento, che, a motivo della disorganicità complessiva,
risultano spesso incomprensibili e privi di un significato
comunemente condiviso.
Anche
il manifestarsi del comportamento disorganizzato è stato fatto
risalire, dalla neuropsicologia cognitiva, ad un importante deficit
delle funzioni esecutive, tracciando un interessante parallelismo tra
segni e sintomi della schizofrenia e segni e sintomi di disturbi
neurologici significativi come sindrome
disesecutiva
o neoplasie ed episodi ictali
della regione frontale, parallelismo che, grazie ad ipotesi mirate,
ha aperto considerevoli strade per la ricerca in ambito neurologico,
psicologico e psichiatrico.
QUADRO CLINICO – ALTRI SINTOMI:CATATONIA, AFFETTIVITA'
INAPPROPRIATA
Dopo
aver delineato, per sommi capi, gli aspetti più significativi della
psicopatologia della schizofrenia, terminiamo questa carrellata con
gli ultimi elementi clinici che, pur comparendo in una buona parte
dei casi patologici conclamati, rientrano con difficoltà nelle
categorie nosologiche e nosografiche fino ad ora esposte. E' il caso
della catatonia,
disturbo composto da diverse anomalie motorie.
Situata
lungo un continuum che procede da un eccitamento
catatonico
legato a gesticolazioni eccessive e ripetute, agitazione sfrenata
composta da movimenti stereotipati di arti e testa che, nonostante la
loro complessità e stranezza, parrebbero finalizzate ad uno scopo,
da un lato, fino a un' immobilità
catatonica
inerente posizioni inconsuete e rigide mantenute per molto tempo
dall'altro, la catatonia consente di osservare un marcato
disinteresse verso la realtà esterna ed una riduzione delle risposte
alla stimolazione.
Nel
manifestarsi di comportamenti concernenti l'eccitamento catatonico,
diversamente dall'apparente stallo dell'immobilità catatonica,
l'individuo sperimenta un'iperattività motoria fino alla violenza
clastica con atteggiamenti auto- ed eteroagressivi.
Grazie
alla chiave di lettura fornita dal paradigma della neuropsicologia
cognitiva, anche comportamenti disabilitanti come la catatonia,
possono essere fatti risalire alla disorganizzazione funzionale del
sistema esecutivo cortico-frontale, i cui circuiti elaborano il
controllo degli impulsi e la pianificazione dei comportamenti. Il
disturbo catatonico, in genere, risulta correlato ai disturbi della
percezione (allucinazioni imperative) o a ideazioni deliranti.
Un
ulteriore segnale che fa parte dell'insieme di segni e sintomi della
schizofrenia è l'affettività
inappropriata.
Alcuni soggetti schizofrenici
manifestano risposte emozionali discordanti rispetto al contesto.
Queste
risposte possono variare rapidamente lungo un continuum che procede
da uno stato negativo ad uno stato euforico ed eccitato. Tuttavia
l'affettività
inappropriata
è un sintomo piuttosto raro ed è relativamente specifico della
schizofrenia.
Concludendo questa prima parte
della dissertazione, inerente gli aspetti storici e metodologici e la
presentazione generale della patologia presa in esame, possiamo
sicuramente notare i grandi passi avanti fatti dalle scienze che si
sono occupate e che si occupano del rapporto mente-cervello, sia per
quanto riguarda il funzionamento sano che per quanto riguarda il
funzionamento patologico, ed in secondo luogo apprezzare il tentativo
fatto dagli scienziati, di descrivere segni e sintomi, organizzarli
in categorie il più possibile universali e condivise dalla comunità
scientifica e curare uno dei disturbi più consistenti e
disabilitanti della psiche. La consapevolezza acquisita da studiosi e
ricercatori ha consentito di strutturare un approccio nosologico,
nosografico e terapeutico integrato, forte dei contributi di diverse
discipline, che ha permesso di sviluppare ed affinare metodologie
diagnostiche e tecniche terapeutiche sempre più incentrate sulla
complessità uomo-salute-malattia, una complessità costituita dalle
strette correlazioni tra aspetti biologici, aspetti psicologici,
aspetti psico-sociali e aspetti ambientali che, in ultima analisi,
vanno a concorrere nella genesi e nello sviluppo globale della vita
di ogni essere umano.
IL DIGNOSTIC AND STATISTICAL MANUAL OF MENTAL DISORDER (DSM)
INQUADRAMENTO DIAGNOSTICO DELLA SCHIZOFRENIA NEL DSM-IV-TR
A
partire dalla fine dell'Ottocento, sulla scia dei progressi fatti in
ambito classificatorio dalle altre scienze naturali, come la chimica
e la botanica, anche le scienze che si occupavano di comportamento
patologico iniziarono a voler sviluppare criteri generali per la
classificazione delle patologie psichiche, tenendo conto, fin
dall'inizio, delle considerevoli difficoltà a cui sarebbero andate
incontro.
Nella
prima metà del XX° secolo furono sviluppati vari sistemi di
classificazione delle malattie mentali ad opera della
Royal-Psychological Association nel Regno Unito, del Congresso delle
Scienze psichiatriche a Parigi e dell'associazione che negli Stati
Uniti precorse la nascita dell'American Psychiatric Association.
Nessuno
di questi sistemi, però, riuscì ad imporsi nella comunità
scientifica e ad essere adottato dai clinici.
Con
la nascita di organismi internazionali come l'OMS (Organizzazione
Mondiale della Sanità), intorno agli anni trenta del Novecento,
anche i disturbi mentali furono inseriti nell'International List of
Causes of Death (ICD), un elenco corposo di tutte le malattie,
comprese anche le psicopatologie.
Nel
1952, l'American Psychiatric Association (APA) propose un proprio
sistema diagnostico pubblicando il primo Diagnostic and Statistical
Manual of Mental Disorder (DSM).
Questo
Manuale Statistico e Diagnostico dei disturbi mentali sarà diffuso e
sviluppato in varie edizioni, caratterizzate da una costante
elaborazione e revisione da parte della comunità scientifica.
Usciranno così il DSM-II nel 1968,
il
DSM-III nel 1980, frutto di un intenso lavoro di studio ed analisi da
parte dell'APA, il DSM-III-R nel 1987 e nel 1988, inizierà il lavoro
di stesura, sempre da parte dell'American Psychiatric Association,
del DSM-IV, che vedrà la partecipazione all'elaborazione del
manuale, anche di neuroscienziati, psicologi ed altri professionisti
della relazione d'aiuto, nella nuova ottica di integrazione tra i
contributi delle varie discipline scientifiche. Gli scienziati
passeranno così in rassegna la letteratura esistente, analizzando i
dati disponibili e raccogliendone di nuovi. Nel 1994 sarà dato alle
stampe il DSM-IV e nel 2000 uscirà una “Text revision” che verrà
conosciuta come DSM-IV-TR.
Il
DSM-IV-TR, utilizzato fino ai giorni nostri (è del 2013 la
pubblicazione del DSM-V), ha visto apportare pochissime modifiche
alle categorie ed ai criteri diagnostici rispetto al DSM-IV, in
relazione soprattutto ai risultati delle più recenti ricerche sui
tassi di prevalenza, il decorso e l'eziologia dei disturbi mentali.
Le
caratteristiche di base della struttura complessiva del DSM-IV-TR
sono l'uso di dimensioni separate o assi per classificare i pazienti;
l'individuazione di categorie diagnostiche distinte ed una maggiore
enfasi sui fattori culturali.
Per
quanto concerne l'uso di cinque diversi assi ( classificazione
multiassiale) nella valutazione del paziente, esso obbliga il clinico
a tenere in considerazione una più vasta messe di informazioni utili
all'anamnesi e alla diagnosi delle psicopatologie.
L'Asse
I
comprende tutte le categorie diagnostiche, a eccezione dei disturbi
di personalità e del ritardo mentale, inclusi nell'Asse
II.
Gli Assi
I e II
coprono, così, l'intera classificazione dei comportamenti
patologici.
Gli
Assi
III, IV e V
sono invece destinati a sondare il contesto delle condizioni di vita
in cui il disturbo del paziente si iscrive. L'Asse
III
è legato a tutte quelle condizioni mediche ritenute rilevanti.
L'Asse
IV
delinea i problemi psicosociali ed ambientali di cui il paziente
soffre. L'Asse
V
consente di cogliere l'attuale livello di funzionamento adattivo
dell'individuo grazie all'utilizzo della Scala
VGF
(Valutazione Globale del Funzionamento) che consente di ottenere
informazioni sulle relazioni sociali, sul rendimento lavorativo e sul
modo in cui il paziente trascorre il tempo libero.
Durante
tutte le fasi dell'elaborazione e della revisione del DSM, dal DSM-II
fino a giungere al DSM-IV-TR, grazie a continui approfondimenti e a
ricerche sempre più strutturate e complesse, costanti sono stati i
miglioramenti legati all'affidabilità e alla validità delle
categorie diagnostiche.
Nel
DSM-IV-TR i criteri diagnostici sono diventati molto specifici ed i
sintomi richiesti per trarre una determinata diagnosi sono descritti
con precisione.
Di
ogni disturbo vengono descritte le caratteristiche essenziali e
quelle associate, i dati emersi da ricerche di laboratorio ed i
risultati di esami fisiologici. Segue poi un sunto della letteratura
scientifica rilevante che consente di avere informazioni su diversi
aspetti del disturbo come età di insorgenza, decorso, prevalenza,
pattern familiari e diagnosi differenziale, che consente,
quest'ultima, di distinguere nello specifico una diagnosi di un
disturbo da quella di disturbi simili.
Nel
corso delle revisioni del DSM, le categorie diagnostiche sono
aumentate, segno questo di una più ampia consapevolezza nosografica
che ha consentito di classificare una gamma sempre più vasta di
segni e sintomi, prendendo in considerazione una vasta mole di casi
patologici. Tuttavia, le categorie non sono andate sommandosi
indiscriminatamente, prova di questo è il fatto che alcune di esse
sono state abbandonate per mancanza di validità comprovata nella
ricerca (come nel caso dell'omosessualità).
Rilevante
appare, nel DSM-IV-TR, il peso dato dalla comunità scientifica ai
fattori culturali ed etnici che, partendo dalla constatazione
dell'universalità della malattia psichica e dalla presenza in ogni
cultura umana di soggetti affetti da psicopatologie, hanno acquistato
uno spazio rilevante nell'analisi e nella categorizzazione dei segni
e dei sintomi dei disturbi mentali.
La
considerazione inerente a fattori di rischio per la malattia mentale,
legati alla coesione sociale, alla povertà, all'abuso di droghe e
sostanze psicoattive e allo stress, è divenuta sempre più centrale
nella ricerca e nell'elaborazione scientifica.
Le
differenze culturali sono così divenute essenziali come elemento
anamnestico e diagnostico nel DSM-IV-TR dove si è dedicato ampio
spazio a questi fattori, fornendo un quadro di riferimento generale
per valutare il ruolo svolto da cultura e appartenenza etnica e
descrivendo per ciascun disturbo l'influenza degli elementi culturali
ed etnici fino a delineare alcune sindromi “culturalmente
caratterizzate”.
Il
Manuale Statistico e Diagnostico IV-TR sembra così invitare, nella
diagnosi e nella cura, i clinici a porre una maggiore attenzione
alle variabili intervenienti di natura culturale ed etnica come le
possibili diverse espressioni linguistiche nel definire e nel
descrivere i segni ed i sintomi del disturbo, sia da parte
dell'esperto, sia da parte del paziente stesso. Grazie a studi
comparati e a ricerche mirate, la comunità scientifica ha potuto
elaborare la descrizione di svariate sindromi culturalmente
caratterizzate anche se ciò ha comportato numerose critiche legate
in special modo a tentativi di identificazione di sintomi generali ed
universali che possano essere considerati come sganciati da variabili
culturali, ricercando in questo modo elementi comuni in culture
diverse.
Ulteriori
critiche ha suscitato il DSM-IV-TR , soprattutto legate al
considerevole numero di categorie diagnostiche contenute nel manuale
(300 categorie diagnostiche) e all'inclusione di una categoria
onnicomprensiva denominata “altre condizioni che possono essere
oggetto di attenzione clinica”, nella quale sono comprese
condizioni sostanzialmente non ritenute disturbi mentali ma che
possono essere oggetto di attenzione e cura da parte del clinico come
problemi scolastici, problemi relazionali, lutti, problemi religiosi
o spirituali e mancata compliance terapeutica.
Altre
critiche sono state sollevate dagli studiosi in relazione alla
presunta rigidità delle categorie diagnostiche presenti nel
DSM-IV-TR, che, a detta di alcuni ricercatori, non tengono in
considerazione l'oggettivo continuum comportamentale che intercorre
tra normalità e patologia. Il sistema categoriale, che raccoglie gli
aspetti qualitativi di una patologia, deve così essere ridotto ad un
sistema che va definendo una soglia al cui livello il disturbo
diventa diagnosticabile, includendo disturbi cosiddetti minori (le
cui manifestazioni non superano il livello soglia) nella categoria
“disturbi non altrimenti specificati.
Gli
aspetti quantitativi, invece, sono raccolti dai sistemi diagnostici
dimensionali in cui si definisce il grado in cui una certa entità è
presente utilizzando scale che permettono quindi la misurabilità
della manifestazione patologica.
In
anni più vicini a noi la riflessione della comunità scientifica si
è spostata, poi, sulla validità del contributo del DSM, che va
ricercata, secondo gli studiosi, in un grado elevato di affidabilità
interrater dei sistemi diagnostici e nella validità di costrutto,
essendo le categorie diagnostiche “costrutti” soltanto inferiti e
non provati sperimentalmente, permettendo così di formulare
previsioni accurate.
Il
consistente utilizzo del DSM da parte degli esperti ha però fatto
sorgere alcuni dubbi sulla validità complessiva dello strumento,
dubbi legati ad una più ampia concezione della patologia psichica ad
un livello culturale e sociale. Importanti riflessioni si sono avute
sugli effetti psicosociali di diagnosi, errate o meno, di patologia
mentale, sulla vita, sulle relazioni e sugli aspetti del vissuto
quotidiano di individui segnalati alla comunità come portatori di
disturbi psichici ancora stigmatizzati dalla società.
Nel
DSM-IV-TR, la schizofrenia viene diagnosticata quando due o più
sintomi specifici come deliri, allucinazioni, eloquio disorganizzato,
comportamento disorganizzato o catatonico e sintomi negativi
compaiono per almeno un mese.
Molta
attenzione viene posta sull'eventuale declino sociale e lavorativo
del paziente, se questo viene notato fin dall'esordio del disturbo.
I
pazienti vengono osservati per almeno sei mesi nei quali devono
comparire per almeno un mese i sintomi specifici, mentre per il
restante tempo vengono monitorati i sintomi negativi e tutti gli
altri sintomi eventualmente presenti in forma attenuata.
Diversi
studi sono stati condotti per cercare delle variabili culturali
intervenienti, studi che hanno consentito di osservare come nei paesi
in via di sviluppo, la patologia abbia un esordio più acuto ed un
decorso più favorevole rispetto ai paesi più industrializzati.
La
complessa eterogeneità della schizofrenia e dei suoi sintomi, ha
spinto gli scienziati a studiare e descrivere alcuni sottotipi del
disturbo a partire dalla presenza o meno di una sintomatologia
specifica.
Uno
dei sottotipi descritti nel DSM-IV-TR è la “schizofrenia
di tipo disorganizzato”
che si manifesta attraverso un eloquio disorganizzato difficile da
seguire per chi ascolta, dove il paziente può parlare in modo
incoerente utilizzando neologismi ed assonanze linguistiche, il tutto
accompagnato a volte da ilarità, affettività appiattita, emotività
altalenante comportamento complessivamente disorganizzato e non
finalizzato ad uno scopo.
Questo
sottotipo è spesso associato ad un esordio precoce ed insidioso ed
in generale si osserva un notevole deterioramento della performance
ai test neuropsicologici
Altro
sottotipo di schizofrenia presentato nel Manuale Statistico e
Diagnostico-IV-TR, è la “schizofrenia
di tipo catatonico”,
dove i sintomi più evidenti sono i disturbi dell'attività motoria
come l'immobilità catatonica oppure una sfrenata eccitabilità che
porta ad un incontenibile motilità corporea. L'esordio dei sintomi
catatonici può essere più improvviso dell'esordio di altri sintomi
legati alla schizofrenia ed oggi la terapia farmacologica agisce con
efficacia su questi processi motori patologici.
La
“schizofrenia
di tipo paranoide” è
un ulteriore sottotipo inserito nel DSM-IV-TR e può essere
diagnosticato quando diventa consistente la presenza di deliri
rilevanti. I più comuni sono i deliri di persecuzione ma frequenti
sono i deliri di grandezza che producono una smisurata sensazione di
importanza e di potere nei pazienti. Questi deliri spesso sono
accompagnati da allucinazioni uditive.
I soggetti con schizofrenia di
tipo paranoide frequentemente sviluppano idee di riferimento ed
interpretano eventi ordinari e comuni attività altrui all'interno di
una cornice delirante di pensiero.
Questi
pazienti possono essere agitati, polemici, irascibili, talvolta
violenti e il loro eloquio, benché pieno di riferimenti ai propri
deliri, non è disorganizzato.
Insieme
ai sottotipi di schizofrenia più significativi, ulteriori forme
della patologia sono descritte nel DSM-IV-TR dove troviamo la
“schizofrenia
di tipo indifferenziato” ,
diagnosticata a quei pazienti che soddisfano i criteri diagnostici
della schizofrenia ma non quelli per uno dei tre principali sottotipi
e la “schizofrenia
di tipo residuo”
in cui il paziente non manifesta chiaramente i sintomi della
patologia ma appaiono all'analisi, solamente alcuni segni.
Alcuni
scienziati si sono però dimostrati molto critici rispetto a questa
ulteriore suddivisione degli aspetti patologici della schizofrenia,
ribadendo come la loro attendibilità diagnostica e la loro
predittività risultino drasticamente ridotte dalle difficoltà che
si incontrano nel differenziare un tipo dall'altro.
Diverse
categorie di disturbi, presenti nel DSM-IV-TR, disturbi che nelle
prime edizioni del manuale diagnostico erano considerati sottotipi
della schizofrenia, oggi sono considerate a sé stanti. Il disturbo
psicotico breve ed
il
disturbo schizofreniforme,
pur avendo una sintomatologia affine alla schizofrenia, sono
caratterizzati, per esempio, da una breve durata e da un'eziologia
che si può far risalire ad eventi stressanti.
Nel
disturbo
schizoaffettivo,
invece, vi è una caratteristica mescolanza di segni e sintomi propri
della schizofrenia e dei disturbi dell'umore.
Un
ulteriore disturbo, oggi considerato a sé stante, è il disturbo
delirante,
caratterizzato da deliri di persecuzione, di gelosia e così via.
UNA LETTURA PSICOBIOLOGICA DELLA SCHIZOFRENIA
IL CONTRIBUTO DELLA GENETICA E DELLA GENETICA MOLECOLARE
Con
questo importante capitolo centrale passeremo in rassegna gli
aspetti strettamente psicobiologici, neuroanatomici e
neuropsicologici legati alla schizofrenia. La stretta correlazione
tra prodotto psichico, la mente, e substrato anatomico e biologico,
il cervello ossia tra la struttura cerebrale e le sue funzioni
cognitive, che fa da filo conduttore di questa dissertazione, è
divenuta elemento primario e fondante di ogni approccio moderno
integrato che cerchi di ampliare la propria gamma di ipotesi di
ricerca e la propria applicabilità diagnostica e clinica.
Per
quanto riguarda la patologia schizofrenica, grazie ad importanti
studi neuropsicologici, a ricerche neurobiologiche, ad uno sviluppo
consistente delle tecniche di visualizzazione in vivo dell'attività
cerebrale e a complesse osservazioni mediche ed anatomiche, sono
stati fatti molti passi avanti nel tentativo di articolare ipotesi e
teorie con il fine ultimo di migliorare gli strumenti clinici
applicativi e la comprensione dei processi biochimici e
psicobiologici di una delle più devastanti e disabilitanti sindromi
psichiatriche.
Una
delle principali ipotesi eziologiche inerenti la schizofrenia deriva
dai numerosi studi epidemiologici che hanno confermato che i parenti
di pazienti schizofrenici presentano una maggiore incidenza della
malattia, aprendo così la strada a consistenti studi di genetica e
genetica molecolare.
Queste
ricerche hanno portato alla luce diversi elementi a sostegno
dell'ipotesi legata all'ereditarietà della patologia anche se
fattori di tipo ambientale vengono comunque presi in considerazione
nella genesi della malattia.
GLI STUDI SULLA FAMIGLIA, SUI GEMELLI, SULLE ADOZIONI E LE
RICERCHE DI GENETICA MOLECOLARE
Una
vasta mole di studi sulla famiglia ha consentito agli scienziati di
dimostrare con chiarezza che i parenti di individui affetti da
schizofrenia sono maggiormente a rischio e che il rischio aumenta con
l'aumentare del rapporto genetico tra portatore del disturbo e
parente.
Significativa,
poi, la constatazione che i pazienti, nella cui storia familiare è
presente la schizofrenia, manifestano un maggior numero di sintomi
negativi rispetto a quei pazienti le cui famiglie non presentano casi
di schizofrenia (Malaspina et al., 200).
Questa
constatazione ha consentito di elaborare l'ipotesi di una più
significativa componente genetica per quanto riguarda i sintomi
negativi.
I
parenti di pazienti schizofrenici sembrerebbero anche essere
maggiormente a rischio di altri disturbi considerati forme meno gravi
di schizofrenia.
L'importanza
dei contributi dati dagli studi sulle famiglie e sull'ereditarietà
della patologia schizofrenica, viene arricchita notevolmente
dall'attenzione posta sulla condivisione di geni e di esperienze di
vita in un'ottica di integrazione natura-cultura dove è primaria
l'ipotesi che, attraverso l'interazione con l'ambiente, i geni
dispieghino le loro potenzialità.
Ulteriori
approfondimenti, consentiti dall'affinamento della ricerca, hanno
reso possibile l'analisi dei fattori ereditari della schizofrenia in
relazione agli studi sui gemelli. I dati raccolti evidenziano un
rischio di manifestare la patologia per i gemelli monozigoti del
44,3%, risultato maggiore di quello dei gemelli dizigoti che si
aggira intorno al 12,08%. La concordanza inferiore al 100% nei
gemelli monozigoti è importante considerando che, se la trasmissione
genetica della schizofrenia fosse la sola causa, dato un gemello con
patologia conclamata, l'altro gemello dovrebbe avere un destino
analogo, essendo i gemelli monozigoti geneticamente identici.
Tuttavia,
l'importanza eziologica della componente genetica è consistente
visto l'aumentare del rischio tra gemelli monozigoti quando uno di
questi è affetto da una forma di schizofrenia grave e conclamata.
Diversi
studi hanno però messo in campo l'ipotesi che la probabilità di
sviluppare la schizofrenia potrebbe essere determinata dalla
condivisione di un ambiente comune, anche di un ambiente intrauterino
condiviso.
L'analisi
dei fattori di rischio della schizofrenia si è poi arricchita di
un'interessante contributo apportato da Fischer nel 1971 che sostenne
l'alta probabilità del manifestarsi della patologia in gemelli
monozigoti di cui uno gravemente colpito. Il gemello non coinvolto
nella schizofrenia sarebbe portatore del genotipo, anche se questo
non si manifestasse nel comportamento, che diventerebbe di più
facile trasmissione ereditaria, coinvolgendo i propri figli nell'alto
rischio di contrarre la patologia.
I
successivi studi condotti sui figli di madri schizofreniche ma
allevati sin dalla prima infanzia da genitori adottivi senza
schizofrenia hanno fornito informazioni più attendibili sul ruolo
della trasmissione genetica di tale disturbo, consentendo agli
scienziati di analizzare separatamente l'incidenza ambientale dalla
componente strettamente genetica.
Nel
famoso studio di Heston (1966) condotto su gruppo di controllo e su
gruppo costituito da diversi soggetti nati da madri schizofreniche ma
allevati da genitori adottivi in ambienti non potenzialmente
patogeni, appare chiaramente come, per gli individui potenzialmente
ad alto rischio, dopo approfondite diagnosi psichiatriche, emergeva
una presenza di disturbi specifici dell'apprendimento, di ritardo
mentale e di disturbi sociali anche se non di schizofrenia
conclamata.
Ulteriori
studi e ricerche hanno dimostrato, nell'ottica di un'analisi che
tenesse separati fattori ambientali e fattori genetici, come per i
soggetti separati da madri schizofreniche e successivamente adottati,
fosse altro il rischio di sviluppare disagio psichico e sociale e
disturbi di personalità.
Questa
considerevole mole di dati acquisiti nel corso della ricerca inerente
la componente genetica della schizofrenia, ha permesso agli
scienziati di approfondire, in special modo nell'ambito della
genetica molecolare, la correlazione tra fattori microbiologici e
manifestazione patologica conclamata a livello comportamentale.
Come
per molti altri disturbi psichici, la predisposizione per la
schizofrenia non appare trasmessa da un unico gene.
Gli
studi di analisi del linkage ossia la ricerca compiuta sul DNA di
famiglie dove un particolare disturbo ricorre con frequenza elevata,
compiuti per determinare su quale cromosoma o su quali cromosomi
siano situati i geni della schizofrenia, non hanno ancora dato i
risultati sperati.
Tuttavia
sono stati localizzati molti cromosomi diversi tra cui 1, 5, 6, 8,
10, 11, 13, 15, 18 e 22 (Faraone, Taylor e Tsuang, 2002), fatto
questo positivo per certi aspetti, tra cui l'ipotesi della
molteplicità dei geni coinvolti, e negativo per altri come la troppa
diversificazione dei risultati della ricerca e la sua scarsa
replicabilità. Altri dati hanno consentito alla comunità
scientifica di ipotizzare una grande eterogeneità della componente
genetica nella schizofrenia e quindi una diatesi genetica diversa da
caso a caso.
Interessanti
appaiono gli studi inerenti il fattore genetico dell'età paterna
(Malaspina et al.,2001; Brown et al., 2002, Sispos et al., 2004) che
hanno rilevato come i figli di padri più anziani possano avere
maggiori probabilità di sviluppare la schizofrenia, dato questo,
emerso dall'analisi delle mutazioni negli spermatociti che, al
contrario degli ovociti, dopo la pubertà si dividono in maniera
considerevole, causando la possibilità di un errore di trascrizione,
e quindi di un accumulo di mutazioni, durante la duplicazione del DNA
nell'aumentato numero delle divisioni cellulari.
Negli
studi di associazione è stata approfondita la frequenza della
co-occorrenza di uno specifico gene e di un particolare fenotipo,
come nel caso della ricerca compiuta sui geni associati al recettore
dopaminergico D2 correlato all'efficacia di alcuni farmaci e al
recettore serotoninergico 5HT2.
Attualmente
gli studi di associazione hanno coinvolto geni come il DTNBP1 che
codifica la proteina disbindina espressa in tutto il cervello, e che
sembra coinvolto nel manifestarsi della patologia. I soggetti affetti
da schizofrenia, in analisi anche post-mortem, risultano avere meno
disbindina in numerose aree del cervello come la corteccia frontale,
la corteccia temporale, l'ippocampo e le strutture del sistema
limbico.
Altro
gene coinvolto nella schizofrenia è il NGR1, collegato ai recettori
del glutammato e coinvolto nel processo di mielinizzazione.
Di
grande interesse per la ricerca, appaiono gli studi sul genoma umano
e sulla gran parte di sequenze di basi che producono RNA non
codificante che non inducono la sintesi di proteine. Questo ncRNA
sembra essere implicato nella regolazione di molti meccanismi
cellulari soprattutto nelle fasi critiche dello sviluppo, appare
correlato con le influenze ambientali dell'espressione genica e può
essere responsabile di anomalie inerenti le mutazioni di proteine
producendo effetti deleteri che vanno ad influire, probabilmente, su
manifestazioni patologiche come la schizofrenia.
Grazie
a questi contributi specifici, la ricerca ha compiuto molti passi
avanti e si è potuti giungere, per la schizofrenia come per molti
altri disturbi psichici, alla consapevolezza di come la patologia sia
legata ad un comportamento manifesto, cioè ad un fenotipo che
rispecchia la stretta integrazione tra influenze genetiche ed
ambientali. I fattori genetici sono fattori predisponenti alla
schizofrenia ed è necessario qualche tipo di stress ambientale per
fare di questa predisposizione una patologia osservabile.
GLI STUDI SUI NEUROTRASMETTITORI:L'IPOTESI DOPAMINERGICA,
L'IPOTESI SEROTONINERGICA E L'IPOTESI GLUTAMMATERGICA
Durante
la ricerca sulle possibili cause della schizofrenia, alcuni studiosi
si sono soffermati in modo approfondito sugli effetti di farmaci
antipsicotici usati per trattare i sintomi della patologia
schizofrenica e sulla loro capacità di ridurre l'attività dei
sistemi dopaminergici (ipotesi dopoaminergica di Carlsson, 1978).
A
partire dalle ricerche farmacologiche sulla clorpromanzina, sono
stati individuati molti altri farmaci in grado di ridurre i sintomi
positivi della schizofrenia interferendo con la trasmissione
dopaminergica, come la reserpina (che previene l'immagazzinamento di
monoamine nelle vescicole sinaptiche) o l' alfa-metil-p-tirosina
(che blocca la sintesi di dopamina).
Questi
farmaci antipsicotici, usati per combattere i sintomi positivi della
schizofrenia, producono però effetti collaterali che possono essere
ricondotti ad elementi caratterizzanti il morbo di Parkinson.
Una
delle principali cause del parkinsonismo è legata ai bassi livelli
di dopamina in una particolare area cerebrale.
Grazie
a questa osservazione, gli scienziati sono così giunti alla conferma
che a causa delle loro analogie strutturali con la molecola della
dopamina, le molecole dei farmaci antipsicotici si sostituiscono a
quest'ultima bloccando i recettori postsinaptici, detti recettori D2,
nei tratti dopaminergici.
Questa
constatazione ha portato la comunità scientifica a correlare
l'eccesso di attività nei tratti nervosi dopaminergici con il
conclamarsi della schizofrenia.
Altra
ipotesi a sostegno della teoria dopaminergica della schizofrenia
viene dallo studio delle cosiddette
psicosi da anfetamine,
scatenate dall'abuso di sostanze come anfetamina o come cocaina,
metilfenidato ( che blocca la ricaptazione della dopamina) e L-DOPA
(che stimola la sintesi di dopamina ) che possono produrre sintomi
molto simili a quelli della schizofrenia.
Le anfetamine provocano il
rilascio di catecolamine come noradrenalina e dopamina nella fessura
sinaptica e ne inibiscono l'inattivazione.
Con il progredire della ricerca
sperimentale e grazie agli sviluppi delle tecnologie che consentono
di monitorare l'attività neurotrasmettitoriale, gli scienziati si
sono orientati allo studio e alla elaborazione di ulteriori ipotesi
legate all'eccessivo numero e all'ipersensibilità dei recettori
della dopamina piuttosto che all'aumentato livello di questo
neurotrasmettitore.
Alcuni studi post-mortem su
cervelli di pazienti con schizofrenia e su immagini ottenute con PET
su soggetti viventi, hanno rivelato che i recettori dopaminergici
sono più numerosi oppure ipersensibili in diversi individui affetti
da schizofrenia (Hietala et al., 1994; Tune et al.,1993; Wong et al.,
1986).
Grazie a questi studi, si è
potuto constatare che quando la dopamina viene rilasciata nella
sinapsi, solo parte di essa interagisce effettivamente con i
recettori postsinaptici che, se presenti in numero maggiore,
consentono al neurotrasmettitore un più ampio raggio di azione,
innescando così, ad un successivo livello, i più comuni sintomi
positivi della schizofrenia.
Con il riconoscimento da parte
degli scienziati, delle notevoli differenze esistenti tra le vie
neuronali che utilizzano la dopamina come neurotrasmettitore, il
quadro complessivo di sostegno a tale ipotesi si è ulteriormente
articolato.
Nell'analisi dei correlati
neurobiologici della schizofrenia, dati i sistemi dopaminergici più
importanti che hanno origine nei due nuclei mesencefalici della
substantia nigra e dell'area tegmentale ventrale, l'aumento di
attività dopaminergica nella via mesolimbica che inizia nell'area
ventro-tegmentale e si proietta fino all'ipotalamo, all'amigdala,
all'ippocampo e al nucleo accumbens, ha consentito di comprendere più
chiaramente le regioni cerebrali coinvolte nella schizofrenia, sia
dal punto di vista strutturale che dal punto di vista funzionale.
L'attività
delle sinapsi dopaminergiche del nucleo accumbens sembra essere
fondamentale, per esempio, nel processo di rinforzo e le sostanze
che agiscono da agonista di queste sinapsi (cocaina ed anfetamina)
rinforzano fortemente il comportamento se assunte in grandi dosi
producendo così anche i sintomi positivi della schizofrenia
La via mesocorticale, coinvolta
anch'essa nell'attività dopaminergica, inizia nella stessa area
della via mesolimbica e si proietta alla corteccia prefrontale che, a
sua volta, proietta le proprie fibre all'area limbica, innervata da
ulteriori fibre dopaminergiche.
Ecco, nell'immagine della pagina
seguente, le due principali vie della trasmissione dopaminergica:
Nella
corteccia prefrontale di individui con schizofrenia, si possono
quindi successivamente osservare neuroni dopaminergici ipoattivi non
in grado di esercitare un controllo inibitorio sull'area limbica, con
il risultato che nelle vie neuronali vi è iperattività
dopaminergica.
In sintesi, l'iperattività
dopaminergica incontrollata, influenzerebbe quelle aree cerebrali
deputate al controllo degli impulsi e alla pianificazione del
comportamento come l'area prefrontale, e quelle aree cerebrali più
interne (gangli della base) legate all'espressione emotiva e alla
gratificazione come, per esempio, l'amigdala.
Diverse
critiche sono state sollevate da studiosi alla teoria
dopaminergica,
contestando la sostanziale incompletezza di questa nello spiegare la
complessa sintomatologia schizofrenica, in special modo osservando la
correlazione tra farmaci antipsicotici ed effetti sui recettori D2,
la loro durata e la loro intensità.
Altri neurotrasmettitori, come
la serotonina, sono stati quindi studiati per ampliare il raggio
della conoscenza sulle cause della patologia schizofrenica grazie al
contributo della farmacologia e degli antipsicotici di nuova
generazione, contribuendo a porre le basi per lo sviluppo di nuovi
orientamenti della ricerca.
Le
interazioni tra le proiezioni serotoninergiche e quelle
dopaminergiche frontali vengono chiamate in causa per spiegare alcune
caratteristiche della schizofrenia e una riduzione dei livelli
liquorali di 5-HIAA (acido 5-idrosiindolacetico), principale
metabolita della serotonina, è stata osservata in soggetti con
comportamenti auto ed eteroaggressivi.
Gli
antipsicotici di seconda generazione inibiscono parzialmente i
recettori D2, ma la loro funzione si esplica anche bloccando il
recettore della serotonina 5HT2 (Burris et al., 2002).
Le più recenti ipotesi, dunque,
tendono ad avvalorare l'idea di una interazione stretta tra sistema
dopaminergico e sistema serotoninergico e, nel caso della
schizofrenia, i sintomi positivi sarebbero correlati con un
iperattività dopaminerguica e un'ipoattività serotoninergica
mentre, al contrario, i sintomi negativi vedrebbero un aumento
dell'attività serotoninergica che determinerebbe un decremento di
quella dopaminergica.
Consapevoli che i neuroni
serotoninergici regolano i neuroni dopaminegici nella via mesolimbica
e che i neuroni dopaminergici riescono anche a modulare l'attività
di altri sistemi neuronali, come i neuroni GABA (acido
gamma-aminobutirrico) diffusi e potenti inibitori del SNC, nella
corteccia prefrontale, gli scienziati hanno potuto notare, per
esempio, proprio nella regione prefrontale di soggetti schizofrenici
una compromissione consistente nella trasmissione GABAergica (Volk et
al., 2000).
Un
neurotrasmettitore eccitatorio, studiato per un possibile ruolo nella
eziopatogenesi della schizofrenia, è il glutammato, molto diffuso
nel cervello umano (Carlsson et al. 1999). Bassi livelli di
glutammato sono stati trovati nel fluido cerebrospinale di pazienti
con schizofrenia (Fraustman et al., 1999) e studi post-mortem hanno
rivelato bassi livelli dell'enzima necessario per produrre glutammato
(Tsai et al., 1995).
Diverse prove sperimentali hanno
messo in luce come svariate sostanze, tra cui il PCP (fenciclidina),
possono produrre i sintomi positivi e negativi della schizofrenia
agendo sui recettori del glutammato e un basso livello di questo
neurotrasmettitore nelle regioni della corteccia prefrontale e
dell'ippocampo innesca una maggiore attività dopaminergica (O'Donnel
e Grace, 1998).
In ultima analisi, lo sviluppo
della farmacologia, in special modo dei farmaci antipsicotici di
prima e di seconda generazione, ha consentito così di poter, da un
lato giungere ad una applicazione clinica sempre più mirata e
dall'altro approfondire la ricerca e lo studio in campo biochimico
sulle possibili cause della patologia schizofrenica.
3.4 OSSERVAZIONI ANATOMO-CLINICHE ED ALTERAZIONI ANATOMICHE EVIDENTI
Dopo aver passato in rassegna
gli aspetti biochimici e molecolari che intervengono come possibili
cause della schizofrenia, veniamo ora ad analizzare, passando ad un
livello superiore, tutti quegli elementi che, su un piano neurologico
e citoarchitettonico, possono essere considerati come strettamente
legati alla patologia presa in considerazione.
Nei paragrafi precedenti
abbiamo, in sintesi, potuto notare come gli scienziati, nel corso
delle loro ricerche, siano riusciti a osservare e studiare in maniera
consistente soprattutto i sintomi positivi della schizofrenia,
correlandoli alla funzione di rinforzo, propria di diversi sistemi
dopaminergici.
I sintomi positivi sono
strettamente studiati come patognomonici della schizofrenia mentre,
al contrario, i sintomi negativi, visti come disturbi che influenzano
più consistentemente la sfera emotiva e cognitiva, vengono
analizzati nell'ottica di una correlazione tra patologia psichiatrica
e deficit neuropsicologico, tra disagio psichico ed anomalie
strutturali del cervello.
Sebbene
la schizofrenia sia stata tradizionalmente classificata come disturbo
psichiatrico, la maggior parte dei pazienti schizofrenici sviluppa
sintomi neurologici che suggeriscono l'esistenza di un danno
cerebrale, in particolare quelli classificati come sintomi negativi e
cognitivi.
Analizzando la sintomatologia di
base, forti sono le evidenze della presenza, prodromica, di svariate
self-experiences neuropsicologiche quali alterazione della cinestesi,
deficit dell'attenzione, della memoria, deficit del linguaggio e
della percezione (Huber, 1970).
Tuttavia la presenza di
variazioni neurologiche strutturali può essere dovuta a varie
condizioni neuropatologiche e non specificamente alla schizofrenia
che può essere associata a danni cerebrali o ad anomalie dello
sviluppo.
Studi condotti con TAC, RM, fMRI
e PET hanno dimostrato come, in individui con schizofrenia, sia ben
visibile una riduzione di tessuto cerebrale in regioni specifiche
come l'area ventricolare (ventricolomegalia), uno sviluppo
interemisferico asimmetrico in prossimità delle aree del linguaggio,
una riduzione complessiva volumetrico-metabolica, soprattutto
dell'ippocampo, una atrofia della corteccia temporale,
un'ipofrontalità presente principalmente in soggetti con
preponderanza di sintomi negativi e con relativi deficit cognitivi,
ed ulteriori ricerche hanno reso possibile l'osservazione su come la
perdita di materia grigia, a cui va incontro il cervello nella fase
di invecchiamento, sia sostanzialmente maggiore nei pazienti
schizofrenici (Hulstoff-Pol et al. 2002).
Studi
più recenti, che utilizzano le sempre più affinate tecnologie di
visualizzazione in vivo, hanno permesso di notare, assai
precocemente nel decorso della malattia, una riduzione del flusso
cerebrale nel globus pallidus sinistro che fa pensare ad una
alterazione del sistema che pone in connessione i nuclei della base
con i lobi frontali, essi stessi coinvolti in una diminuzione del
flusso sanguigno.
Anche
questi studi hanno mostrato come la diminuzione del flusso cerebrale
a livello del nucleo caudato e del lobo frontale, la riduzione di
volume dell'ippocampo, la dilatazione dei ventricoli e le altre
alterazioni della struttura cerebrale si osservano in pazienti che
presentano evidenti sintomi negativi.
Ulteriori ed interessanti
ricerche, progettate in ambito connessionista, hanno consentito alla
comunità scientifica di osservare, grazie all'utilizzo della PET,
alterazioni delle connessioni di circuiti neuronali che coinvolgono
aree localizzate nelle regioni prefrontali, nei nuclei talamici e nei
nuclei del cervelletto, e, in base a questi studi, diversi scienziati
hanno ipotizzato che la schizofrenia possa essere legata ad una
“dismetria cognitiva” caratterizzata da difficoltà di stabilire
gerarchie, processare, coordinare e rispondere agli input (Andreasen,
2000) oppure ad alterazioni di reti neuronali critiche (Buchsbaum,
Frith, 2000).
3.5 LE ALTERAZIONI PIU' CONSISTENTI:L'ALTERAZIONE VENTRICOLARE,
L'ALTERAZIONE DELLA CORTECCIA FRONTALE, L'ALTERAZIONE DELLE STRUTTURE
SOTTOCORTICALI E DI ALTRE REGIONI CEREBRALI, IL RUOLO DELL'AMIGDALA E
LA SOCIAL COGNITION.
Numerosi
studi, dalle scansioni di RM agli esami autoptici, hanno dimostrato
che la schizofrenia si associa ad anomalie di lobi frontali, lobi
temporali mediali, lobi temporali laterali, lobo parietale, gangli
della base, corpo calloso, talamo e persino cervelletto (Shenton et
al., 2001).
Una cospicua mole di studi
effettuati con neuroimmaging, di osservazioni e di esami post mortem
ha rivelato un notevole numero di pazienti schizofrenici (circa il
25%) con dilatazione ventricolare e conseguente perdita di tessuto
cerebrale.
La semplice misurazione delle
sezioni trasversali dell'area dei ventricoli ha rilevato che questi
ultimi risultano notevolmente ingranditi.
Molto
interessanti gli studi effettuati tramite risonanza magnetica su
coppie di gemelli monozigoti discordanti rispetto alla schizofrenia,
studi che hanno consentito di osservare come il gemello malato
presentasse ventricoli più larghi rispetto al gemello sano e come,
data l'essenziale identicità dal punto di vista genetico dei due
soggetti, l'origine di queste anomalie cerebrali probabilmente non
sia di natura genetica (McNeil, Cantor-Graae e Weinberg, 2000,
Suddath et al., 1990).
La dilatazione ventricolare in
soggetti con schizofrenia è correlata, in molti casi, ad una forte
compromissione nei test neuropsicologici e ad una scarsa risposta
alla farmacoterapia.
Ecco, nella pagina seguente,
immagine in RM dove è possibile notare chiaramente dilatazione
ventricolare:
Per quanto concerne le
alterazioni della corteccia frontale, gli studiosi hanno notato come
esse siano particolarmente consistenti e pervasive visto il ruolo
che questa regione svolge in ambiti come il linguaggio, la capacità
decisionale ed il comportamento finalizzato, ambiti decisamente molto
coinvolti nella patologia schizofrenica.
Come per altre aree colpite,
anche per la corteccia frontale, responsabile di funzioni esecutive
come memoria, attenzione, concentrazione e della regolazione delle
efferenze motrici compreso il linguaggio, è stata notata, grazie a
studi di fMRI, una riduzione della materia grigia mentre, dal punto
di vista neuropsicologico, i pazienti a cui vengono somministrati
test ideati per attivare funzioni promosse dalla regione frontale
scarsi o pessimi risultati (Barch et al., 2002).
Ulteriori studi di fMRI per
monitorare il metabolismo del glucosio in varie aree del cervello in
soggetti impegnati in test neuropsicologici, hanno consentito agli
scienziati di notare come i pazienti con schizofrenia, specialmente
quelli con importanti sintomi negativi, non presentino attivazione
nella regione frontale (Potkin et al., 2002).
Malgrado
il volume ridotto della materia grigia nella corteccia frontale, il
numero di neuroni di quest'area non risulta ridotto e studi più
dettagliati indicano che ciò che va perduto potrebbero essere le
cosiddette spine
dendritiche
ossia le piccole protuberanze simili a gemme sulle ramificazioni dei
dendriti dove vengono ricevuti gli impulsi nervosi provenienti da
altri neuroni.
Con
l'eliminazione delle spine dendritiche si avrebbe così la cessazione
della comunicazione tra neuroni definita da alcuni scienziati come
sindrome
da disconnessione che
influenzerebbe considerevolmente l'organizzazione dell'eloquio e del
comportamento dando luogo al manifestarsi di alcuni sintomi negativi
della schizofrenia.
Tuttavia i sintomi negativi,
oltre ad essere associati a lesioni della corteccia frontale,
sarebbero associati, secondo la comunità scientifica, anche a
lesioni temporo-mesiali e del diencefalo.
Un'ulteriore
ipotesi, legata alla ridotta attività dei lobi frontali e in
particolare della corteccia prefrontale dorsolaterale, è stata
articolata da Weinberger (1988) che definisce questa riduzione
volumetrico-metabolica come ipofrontalità.
Le più recenti ricerche sulla
correlazione tra schizofrenia e aspetti strutturali e funzionali del
cervello, hanno aperto la strada a nuove ipotesi e alla constatazione
che numerose altre aree cerebrali, diversi sistemi neurali e varie
modalità di interazione e connessione tra essi, sembrano coinvolte
nella patologia schizofrenica.
Gli
studiosi hanno così notato l'esistenza di anomalie strutturali
localizzate nelle regioni mediali temporo-limbiche come l'ippocampo,
l'amigdala il giro paraippocampale e una riduzione del giro temporale
superiore ed analizzando inoltre le strutture sottocorticali come i
nuclei della base, hanno potuto riscontrare un aumento significativo
del volume del putamen e del caudato.
Per quanto concerne la corteccia
temporale, area di percezione della parola, la sua iperattivazione
può essere responsabile delle allucinazioni uditive (epilessia del
temporale).
Studi recentissimi si sono
focalizzati sul coinvolgimento dell'amigdala, nucleo basale che
regola l'eccitabilità emotiva e modula il senso della fame, sete e
libido,
nella schizofrenia.
Grazie a questi studi e
all'analisi degli aspetti emotivi e dei deficit cognitivi presenti
nella patologia schizofrenica, gli scienziati hanno constatato come
nella schizofrenia le difficoltà nell'interpretare informazioni
cariche di significato emotivo, possano essere attribuite al
deterioramento di specifici domini neurocognitivi.
All'amigdala è stata attribuita
estrema importanza nei processi cognitivi e comportamentali necessari
per accedere al valore motivazionale attuale dello stimolo (Adolphs,
2003).
E' noto come questo nucleo
basale sia coinvolto nell' elaborazione delle proprietà
motivazionali dello stimolo e come sia relazionato alle
caratteristiche sociali associate a tale stimolo.
Nei
pazienti sachizofrenici risulta spesso deficitaria la capacità di
comprendere la relazione tra sé e gli altri e di usare tale
consapevolezza per modulare il proprio comportamento sociale o social
cognition,
insieme di processi che permettono al soggetto di comprendere il
mondo interpersonale e trarne benefici.
La social cognition consiste in
alcune abilità fondamentali come il capire cosa provano gli altri,
il riconoscere i ruoli e le regole che dettano le relazioni sociali e
il percepire che gli altri pensano.
I pazienti schizofrenici hanno
evidenti disturbi della social cognition come una ridotta abilità di
percepire ed interpretare correttamente le emozioni mostrate dagli
altri, una ridotta abilità di assumere un efficiente problem solving
sociale e strutturare giudizi sociali adeguati ed una ridotta abilità
nell'integrare i punti di vista altrui.
Per
tentare di spiegare le ridotte abilità sociali nella schizofrenia,
quindi, gli studiosi hanno articolato la Teoria
del sensory gating che,
partendo dalla constatazione che l'amigdala e l'ippocampo sono alla
base della risposta emotiva agli stimoli esterni come le efferenze
uditive e che le efferenze di amigdala e ippocampo, attraverso il
talamo, sono dirette alla corteccia frontale dalle quali funzioni
esecutive (working memory, attenzione e concentrazione) dipende poi
l'output motorio, mette in relazione l'atrofia cellulare di talamo,
ippocampo ed amigdala con la ridotta funzionalità delle afferenze
temporali facendone risultare l'alterazione delle funzioni esecutive
frontali.
In sintesi, diverse regioni
cerebrali, corticali e sottocorticali, sembrano coinvolte, da un
punto di vista strutturale e funzionale, nella schizofrenia e la
comunità scientifica, grazie a tecnologie avanzatissime ha potuto
constatare le forti correlazioni tra sintomatologia schizofrenica,
pattern di risposta ai test neuropsicologici in ambito cognitivo e
analisi delle risposte emotive da un lato e tra anomalie
citoarchitettoniche e funzionali dall'altro.
Diviene, così, sempre più
interessante e mirato l'approccio interdisciplinare che consente di
affinare la ricerca e la progettazione sperimentale nell'ottica di
una comprensione globale della patologia che tenga conto dello
stretto legame mente-cervello.
STUDI SULLO SVILUPPO E SUI FATTORI CONGENITI
Diverse ipotesi inerenti le
anomalie cerebrali in pazienti schizofrenici sono legate a fattori
evolutivi o a danni intervenuti durante la gestazione o il parto.
Molti studi hanno evidenziato
tassi elevati di complicazioni alla nascita in soggetti affetti da
schizofrenia che potrebbero essere correlati ad un ridotto apporto di
ossigeno al cervello dal quale a sua volta sarebbe derivata una
perdita di materia grigia corticale (Cannon et al., 2002).
Queste complicazioni durante il
parto non incrementano il tasso di schizofrenia in tutti coloro che
le esperiscono ma, se legate ad una diatesi genetica, contribuiscono
all'aumento del tasso di sviluppo della patologia.
Una
consistente meta-analisi elaborata da diversi scienziati (Cannon,
Jones e Murray, 2002) ha rilevato l'importanza, per la
psicopatogenesi della schizofrenia, di fattori come le complicazioni
della gravidanza (inclusi diabete materno, incompatibilità Rh tra
madre e feto, emorragia, tossiemia), lo sviluppo fetale anormale
(inclusi basso peso alla nascita, malformazioni congenite,
circonferenza cranica ridotta), le complicanze del travaglio e del
parto (inclusi parto cesareo d'emergenza, utero atonico, deprivazione
fetale d'ossigeno).
Altra ipotesi in linea con gli
studi evolutivi, è stata articolata da vari studiosi che, dopo
accurate ricerche, hanno proposto, come ulteriore elemento
patogenetico, la possibilità di un'infezione virale che andrebbe ad
invadere il cervello e a danneggiarlo durante lo sviluppo fetale
(Mednick, Huttonen e Machon, 1994).
Tuttavia,
è lecito domandarsi come una anomalia evolutiva così precoce possa
influenzare il manifestarsi di una patologia il cui esordio si ha
molti anni dopo la nascita, in adolescenza o all'inizio dell'età
adulta. La corteccia prefrontale è una struttura cerebrale che
matura tardi, tipicamente durante il passaggio dall'adolescenza
all'età adulta e pertanto un danno in quest'area, persino uno
prodotto precocemente nel corso dello sviluppo può rimanere silente
fino a quando questa regione cerebrale non inizi a svolgere un ruolo
più determinante ai fini del comportamento (Weinberger, 1987).
Sempre
in fase adolescenziale si verifica un passaggio essenziale dello
sviluppo, il pruning sinaptico, lo sfoltimento delle connessioni
neuronali che avviene con tassi diversi nelle varie aree del
cervello. Nelle aree sensorie esso avviene entro i due anni d'età,
ma nella corteccia prefrontale continua fino alla fase intermedia
dell'adolescenza. Se troppo esteso, il pruning sinaptico darebbe
luogo ad un'eccessiva perdita di comunicazione tra i neuroni
(McGlashan e Hoffmann, 200).
Anche gli aspetti
comportamentali sono stati osservati in fase sperimentale ed i
risultati sembrano sottolineare delle importanti differenze nei
pattern comportamentali tra fratelli sani e fratelli che
successivamente hanno sviluppato schizofrenia come, per esempio,
maggior presenza di affetti negativi nelle espressioni facciali e
notevole presenza di movimenti anormali agiti nei soggetti
schizofrenici.
Ulteriori
studi (Cannon et al., 1997) concentrati sul periodo evolutivo di
infanzia e preadolescenza, parrebbero confermare che, sebbene i
sintomi della schizofrenia non compaiano durante l'infanzia, lo
sviluppo cerebrale precoce dei bambini che divengono schizofrenici
non è completamente nella norma e che anche anomalie fisiche minori,
come palato molto arcuato oppure occhi eccessivamente distanziati o
ravvicinati si sono dimostrate associate all'incidenza della
schizofrenia (Schiffman et al., 2002).
ALTRI
APPROCCI TEORICI E CLINICI E NUOVE FRONTIERE SCIENTIFICHE PER UN
APPROCCIO SPERIMENTALE INTEGRATO “PSICO-BIOLOGICO”
L'APPROCCIO PSICODINAMICO
Fino ad ora abbiamo trattato il
tema della schizofrenia da un punto di vista psico-biologico,
presentando i vari temi inerenti, da un punto di vista integrato e
prendendo in esame la patologia leggendola attraverso le lenti
fornite da tutte quelle discipline scientifiche che hanno fatto del
rapporto mente-cervello e della correlazione struttura-funzione i
propri assunti di base per fornire un nuovo paradigma nel panorama
delle ipotesi e delle teorie che sono state articolate nel corso del
progresso tecnologico e scientifico.
Proponiamo ora alcuni approcci
squisitamente psicologici che hanno tentato di elaborare percorsi
teorici affascinanti e pratiche cliniche mirate, non dimenticandosi
però di contribuire alla lettura della psicopatologia schizofrenica
anche da un punto di vista che tenesse in considerazione il substrato
fisiologico, se non in maniera strettamente biologistica, in un modo
che potremmo definire “olistico”, riflettendo su come la psiche
si comunque parte di un organismo che interagisce con ambiente
interno ed esterno. Nei paragrafi conclusivi del capitolo
presenteremo, invece, alcuni contributi provenienti da nuovi ed
interessanti orientamenti scientifici della ricerca e della clinica.
Iniziamo
con l'approccio
psicodinamico,
fondato sulle elaborazioni teoriche e sulla prassi clinica articolata
da Sigmund Freud, che, seppur discostandosi dalla sua rigorosa
formazione medico-scientifica e proponendo una teoria eminentemente
psicologica, pose quasi sempre la sua attenzione, almeno agli inizi
della sua carriera, anche a quegli aspetti organici fondamentali che
fanno da substrato alla produzione psichica.
Tuttavia nel corso della sua
carriera scientifica, Sigmund Freud non approfondì,
in modo mirato, la ricerca
teorica e clinica inerente la patologia schizofrenica. Il medico
viennese riteneva i soggetti schizofrenici incapaci di stabilire con
il terapeuta lo stretto rapporto interpersonale necessario per
l'analisi.
Quasi
tutta la produzione Freudiana è influenzata dal concetto di cathexis
intesa come carica, investimento energetico, concetto che indica la
quantità di energia legata a tutte le strutture intrapsichiche o
alle rappresentazioni oggettuali.
Freud
era convinto che la schizofrenia fosse caratterizzata dal
disinvestimento energetico (decathexis)
degli oggetti, che fosse una regressione in risposta ad un'intensa
frustrazione e al conflitto con altre persone e che tale regressione
dalle relazioni oggettuali ad uno stadio evolutivo autoerotico
avveniva parallelamente ad un ritiro di investimento emotivo dalle
rappresentazioni oggettuali e dalle figure esterne (comparsa del
ritiro autistico).
Rimane netta, nella
teorizzazione freudiana, la linea di demarcazione che separa le
nevrosi, dove la capacità di lettura della realtà da parte dell'Io
permane immutata, e le psicosi, dove è completamente disintegrato il
rapporto Io-mondo esterno.
Furono
Harry Stack Sullivan, uno psichiatra americano, ed in seguito Frieda
Fromm-Reichmann, una psichiatra tedesca emigrata negli Stati Uniti, a
promuovere l'utilizzo della psicoanalisi con pazienti affetti da
schizofrenia e ricoverati in ospedale.
Harry Stack Sullivan ritenne che
l'eziologia del disturbo schizofrenico fosse legata alle precoci
difficoltà relazionali interpersonali inerenti il rapporto
bambino-genitori (come le inadeguate cure materne che instaurano nel
bambino un sé carico di angoscia) ed elaborò il processo
terapeutico come percorso interpersonale di lunga durata mirato alla
estrapolazione dei conflitti primitivi.
Altri clinici, legati al filone
teorico della psicologia dell'Io, proposero, come causa scatenante
per la schizofrenia, la disintegrazione dei confini dell'Io con
relativo disinvestimento energetico che produrrebbe l'incapacità dei
pazienti schizofrenici di riconoscere la separazione tra ambiente
interno ed ambiente esterno.
Più recentemente la comunità
scientifica di orientamento psicodinamico ha posto sempre più
attenzione alle dinamiche familiari e alla ipotesi diatesi/stress,
riflettendo su come una predisposizione genetica, suffragata dai
progressi nella ricerca biologica e neuroscientifica, possa diventare
fattore scatenante se l'individuo, fin dalla più tenera età, è
esposto ad un ambiente ostile.
Olin
e Mednick (1996) hanno identificato anche caratteristiche premorbose
che sembrano costituire marker di rischio per una futura psicosi come
i fattori eziologici precoci (neurobiologici, genetici, psicologici),
i precursori comportamentali e sociali di malattia mentale
identificati da clinici ed insegnanti e le variabili di personalità
rivelate da interviste e questionari che dimostrerebbero come
un'interazione tra vulnerabilità genetica, caratteristiche
ambientali e tratti individuali, sia alla base del conclamarsi della
patologia schizofrenica.
L'approccio psicodinamico si è
interessato soprattutto, nel corso degli anni, al significato
profondo dei sintomi psicotici legato, nella gran parte dei casi, ad
una ferita narcisistica, constatabile attraverso l'analisi del
contenuto di allucinazioni e deliri di grandezza, e al tentativo
estremo di compensazione e di ricostruzione dei confini dell'Io messi
in campo dai soggetti schizofrenici.
Per quanto riguarda l'approccio
clinico psicodinamico, ferma restando la necessità, secondo molti
scienziati, di una terapia farmacologica di base che possa mitigare
almeno i sintomi positivi, e la necessaria compliance farmacologica,
si è fatta luce sull'importanza fondamentale di una alleanza
terapeutica che abbia come fondamento la costante attenzione
sull'esperienza interna del paziente.
Per
molti soggetti affetti da schizofrenia la psicosi può assolvere una
funzione difensiva che permette di evitare il confronto con le
incertezze relazionali, le complessità delle situazioni lavorative o
il significato dell'esistenza e alla prima remissione dei sintomi si
può verificare spesso un processo di lutto correlato a ciò che è
stato perduto e alla sensazione sconcertante di non sapere chi si è
in uno stato mentale non psicotico.
Divengono così fondamentali,
oltre alle terapie farmacologiche con antipsicotici, altri percorsi
terapeutici per la riabilitazione, lo sviluppo delle competenze e
l'integrazione di nuove reti di sostegno sociale e alla persona.
La psicoterapia psicodinamica
individuale appare però di difficile articolazione a causa della
durata consistente, della flessibilità richiesta nell'instaurare
l'alleanza terapeutica e dell'alto tasso di abbandono nel corso della
cura.
Diverse sono state le modalità
cliniche esplorate nel corso degli anni da svariati scienziati di
orientamento psicodinamico per cercare di ottimizzare i processi
terapeutici e i risultati, seppur nella maggior parte dei casi,
positivi, sono stati,
comunque, discordanti, come nel
caso della terapia strettamente individuale dove il paziente può
affrontare un percorso di analisi che lo porti ad esplorare le
dinamiche relazionali conflittuali dell'infanzia fino al
raggiungimento dell'acquisizione delle abilità sociali di base,
della risoluzione dei conflitti e della gestione emozionale.
Nella terapia individuale, il
paziente viene condotto verso la rielaborazione dei propri conflitti
(anche se permane la difficoltà di insight nei soggetti
schizofrenici) durante un cammino terapeutico che pone grande
attenzione alle differenze fondamentali individuali e che rispetta,
nella sua totalità, il mondo interiore complesso e stratificato del
soggetto.
Forte attenzione viene posta, in
tutte le psicoterapie psicodinamiche, al rapporto clinico-paziente, a
come lo specialista possa divenire un Io ausiliario per il soggetto
schizofrenico e ai processi di transfert e contro-transfert che fanno
da corollario al percorso.
Numerosi clinici si sono poi
interessati alla psicoterapia di gruppo e alla psicoterapia familiare
in un'ottica complementare di natura psicoeducativa e psicosociale
nel tentativo ultimo di riabilitare competenze e capacità
relazionali che possano reintegrare i pazienti nel loro ambiente
socio-culturale.
L'APPROCCIO COGNITIVO-COMPORTAMENTALE
L'approccio psicodinamico, come
abbiamo visto precedentemente, non intende, per quanto concerne la
prassi clinica, procedere alla disarticolazione delle distorsioni
attuali del pensiero proprie della patologia schizofrenica, ma alla
elaborazione dei conflitti sviluppatisi nell'infanzia.
Gli
studiosi di orientamento
cognitivo-comportamentale,
invece, partendo da una critica serrata alle teorizzazioni in campo
psicodinamico, forti della presenza di una letteratura clinica e
sperimentale sempre più considerevole, sono fermamente convinti che
le convinzioni disadattive di alcuni pazienti possono di fatto essere
modificate attraverso interventi di natura cognitivo-comportamentale
(Garety, Fowler e Kuipers, 2000).
Alcuni
pazienti possono essere incoraggiati a sottoporre a verifica le
proprie convinzioni deliranti secondo modalità analoghe a quelle che
utilizzerebbero le persone senza schizofrenia e i ricercatori hanno
riscontrato che la terapia cognitivo-comportamentale può ridurre
anche i sintomi negativi, per esempio, mettendo in discussione quelle
convinzioni ben strutturate che sono collegate a bassi aspetti di
successo (anergia) e a basse aspettative di piacere (anedonia) (Beck,
Rector e Stolar, 2004).
I risultati di innumerevoli
studi provano l'efficacia della terapia cognitivo-comportamentale, in
special modo per quanto concerne allucinazioni e deliri e,
soprattutto, in relazione all'acquisizione di abilità di gestione
dello stress e di problem solving.
Negli
ultimi anni molti ricercatori si sono occupati degli aspetti
fondamentali della cognizione che risultano compromessi nella
schizofrenia e questo nel tentativo di migliorare tali funzioni
cognitive e quindi di influire favorevolmente sul comportamento.
Svariati studi hanno dimostrato
che, anche in ambito non strettamente clinico, il lavoro e la ricerca
sui processi cognitivi di base possono influire in modo considerevole
sui percorsi terapeutici finalizzati al miglioramento della vita
sociale e al recupero parziale delle abilità principali dei soggetti
con schizofrenia.
L'obiettivo
principale dell'approccio cognitivo-comportamentale è dunque cercare
di normalizzare funzioni come l'attenzione e la memoria, normalmente
carenti in molti pazienti schizofrenici ed associate a un mediocre
adattamento sociale ( Green et al., 2000 ).
Per
quanto concerne gli aspetti strettamente clinici, l'orientamento
cognitivo-comportamentale è riuscito ad elaborare processi
terapeutici come la terapia
di miglioramento cognitivo
(cognitive enhancement therapy) o addestramento cognitivo dove si fa
riferimento a quei trattamenti di recente sviluppo che cercano di
migliorare le funzioni cognitive di base come la capacità di
apprendimento verbale.
La prassi terapeutica del filone
di ricerca cognitivo-comportamentale ha cercato di lavorare per i
pazienti schizofrenici, in interazione costante con la
farmacoterapia, tentando di integrare percorsi individuali con
percorsi di gruppo atti a sviluppare e migliorare le aree del problem
solving, dell'attenzione, della social cognition e dell'adattamento
sociale, dando buoni risultati nel recupero delle abilità di base,
riducendo i sintomi più debilitanti e consentendo un discreto
recupero sociale anche nel mondo del lavoro.
Molti gli strumenti terapeutici
utilizzati, da quelli che consentono un approfondimento legato a
compiti più specifici, come batterie di test per sondare le funzioni
cognitive di base, a quelli usati per analizzare strategie cognitive
più ampie, come il computer.
Una
psicoterapia, elaborata in ottica cognitivo-comportamentale, mirata
al trattamento di soggetti con schizofrenia è la terapia
personale
(Hogarty et al., 1995), elaborata grazie a vasti studi sulla
complessità e eterogeneità dei problemi psico-sociali degli
individui schizofrenici.
Questo
approccio terapeutico si basa sul tentativo di insegnare al paziente
a riconoscere le condizioni di umore e di affettività appropriate, a
notare i piccoli segnali di ricaduta, come il bisogno di ritirarsi
dalla vita sociale o le minacce inopportune verso gli altri,
affrontando un percorso di ristrutturazione cognitiva per aiutare il
soggetto schizofrenico a non trasformare in catastrofi le inevitabili
frustrazioni e sfide dell'esistenza e quindi per aiutarlo ad
abbassare i livelli di stress.
Durante il percorso terapeutico,
vengono fornite al paziente numerose tecniche di gestione dell'ansia,
di rilassamento muscolare e di lettura e controllo delle emozioni
negative.
La
terapia
personale offre
così l'opportunità di sperimentare un training integrato che
intende lavorare sui meccanismi cognitivi messi in atto dal paziente
nell'affrontare la quotidianità senza voler approfondire quel
vissuto conflittuale dell'infanzia caro all'approccio psicodinamico,
e, attraverso una ristrutturazione di schemi cognitivi disadattivi,
il soggetto viene indirizzato verso un percorso di miglioramento
delle strategie cognitive messe in atto, di accettazione di un
eventuale feedback negativo proveniente dall'ambiente di riferimento
e della sua elaborazione e di sviluppo degli aspetti relazionali
psicosociali.
L'APPROCCIO SISTEMICO-RELAZIONALE
Sviluppatosi
a partire dagli anni cinquanta del novecento, grazie alle riflessioni
sui contributi scientifici di Bertrand Russel (Teoria
dei tipi logici),
di Ludwig von Bertalanffy (Teoria
dei sistemi)
e di Gregory Bateson (Teoria
del doppio legame),
l'approccio sistemico-relazionale utilizza, come chiave di lettura
fondamentale, l' ipotesi sulla presenza onnicomprensiva dell'atto
comunicativo secondo la quale tutto è comunicazione, anche la non
comunicazione.
Questo
orientamento tenta di indagare il mondo psichico a partire dal
sistema della comunicazione regolato dalle leggi della totalità
per
cui il mutamento di una parte genera il mutamento del tutto, della
retroazione
dove viene abbandonata l'idea di causalità lineare per quella di
circolarità che investe ogni punto del sistema, influenzante ed
influenzato da altri punti, della equifinalità
per
cui ogni sistema è la miglior spiegazione di se stesso.
Importante diventa, per gli
scienziati di questo orientamento, la teoria generale dei sistemi
che, fondata sull'assunto che il tutto non è riconducibile alla
somma delle parti, si lega alle più moderne concezioni della
cibernetica, determinando le regole strutturali e funzionali che
consentono la vita, la comunicazione e l'interazione intra ed inter
sistemica.
Per quanto concerne strettamente
la psicologia, l'approccio sistemico-relazionale ha permesso agli
studiosi di superare una visione atomistica e dualistica dei fenomeni
psichici, riflettendo sulle dinamiche interattive delle parti.
Secondo vari scienziati l'ipotesi sistemica abbandona la concezione
meccanicistico-causale dei fenomeni che ha dominato le scienze fino a
tempi recenti in favore di una riflessione sui circuiti interattivi
delle parti (Mara Selvini-Palazzoli).
Gregory Bateson, uno dei
maggiori esponenti di questo approccio, focalizza la propria
attenzione su aspetti fondamentali come il contesto dove accadono i
fenomeni psichici, richiamando così le ipotesi legate alla teoria
del campo di Kurt Lewin, la circolarità delle interazioni, la
posizione, simmetrica o complementare del rapporto e la definizione
di relazione su più livelli da quelli non-verbali a quelli verbali.
Dal punto di vista terapeutico,
l'orientamento sistemico-relazionale, parte dall'ipotesi che tutte le
volte che un sistema perde il suo stato di equilibrio a causa di un
imput endogeno o esogeno, è costretto a riorganizzarsi rimettendo in
gioco strutture, dinamiche e funzioni. Pensando alla famiglia come al
sistema relazionale più importante per ogni soggetto, è in questa
fase e proprio a partire dalle dinamiche familiari, che può
intervenire il terapeuta, come un sistema che entra in contatto con
un altro sistema, operando sulla crisi innescata dal cambiamento e
sulle relazioni ed interazioni che avvengono tra le parti. La
risoluzione positiva del problema e l'accettazione del cambiamento
comporteranno un nuovo tipo di stabilità dinamica ed una nuova
organizzazione cognitiva ed emotiva.
Elaborazioni teoriche più
recenti, mettono in campo non solo il funzionamento del sistema ma
anche il suo ciclo vitale, articolandolo in varie fasi che prevedono
l'ottimizzazione, attraverso la crescita e la maturazione dei
componenti del sistema, del percorso di individuazione e separazione,
come nel caso della fase dello svincolo e della separazione (Cancrini
et al., 2012).
La
fase dello svincolo o della separazione corrisponde in termini di
ciclo vitale allo sviluppo di un processo preparato in fase di
individuazione, che si realizza in forma di distacco dell'individuo
dalla sua famiglia di origine e che inizia al termine
dell'adolescenza e finisce con l'allontanamento fisico e/o emotivo
del soggetto dal sistema famiglia, divenendo così processo cruciale
nella storia di ogni persona.
Il processo di svincolo
coinvolge tutti i membri del sistema famiglia e diviene percorso
emotivo cruciale per lo sviluppo e la crescita e solo se i figli, in
fase di separazione dalla famiglia, saranno sostenuti dai genitori
grazie ad un rapporto basato su fiducia e reciprocità, si potrà
avere un superamento effettivo di questo passaggio e la
riorganizzazione del sistema.
Molte e complesse appaiono le
forze messe in campo e, spesso, le resistenze poste in essere, anche
implicitamente, dai membri del sistema verso il cambiamento e la
crescita del mondo intersistemico.
La risoluzione di questo
passaggio può avvenire in modo costruttivo e portare al cambiamento
oppure può avvenire in modo distruttivo e produrre forme patologiche
legate alle fasi di non separazione, definite dagli scienziati di
questo orientamento come svincolo impossibile, svincolo
inaccettabile, svincolo apparente e svincolo di compromesso.
Per quanto concerne la
schizofrenia, essa è considerata come una patologia provocata da uno
svincolo impossibile ossia da un processo di individuazione che non
può avere luogo perché bloccato in una forma di ritiro sociale e in
una mancanza di interesse verso il mondo esterno (Cancrini et.al,
2012).
Il linguaggio della famiglia dei
soggetti schizofrenici, viene di sovente osservato, è confuso,
competenze e responsabilità passano, senza un preciso ordine tra
tutti i membri sia su un piano implicito che su un piano esplicito e,
da ultimo, il paziente si ritrova ad essere il catalizzatore di
dinamiche relazionali disadattive, o troppo rigide o troppo
elastiche. In sintesi, il paziente non riesce a sviluppare una
propria autonomia, seguendo un processo di individuazione, a causa
della troppa rigidità o della troppa labilità dei confini dello
spazio relazionale ed emotivo che dovrebbe intercorrere tra i membri
di un sistema famiglia.
In relazione al percorso
terapeutico proprio di questo orientamento, gli scienziati che si
occupano in special modo di prassi clinica, suggeriscono comunque
un'integrazione con farmaci antipsicotici atipici, anche se forte
rimane la proposta di un graduale allentamento della somministrazione
in concomitanza con un miglioramento, grazie alla terapia, dei
sintomi e dei segni.
La terapia sistemico-relazionale
si fonda sull'analisi delle dinamiche individuali, ambientali e
sociali e sull'osservazione delle interazioni e delle relazioni tra
individuo, famiglia e società. Per quanto concerne la schizofrenia,
i clinici di orientamento sistemico-relazionale, nel corso della
terapia, si dimostrano attenti all'individuo inserito in un contesto,
lavorando per consapevolizzare la famiglia del paziente, per
migliorare la capacità di accettare cambiamenti e per portare il
sistema verso una ottimale abilità di autogestione.
UNA NUOVA STRADA PER LA PSICHIATRIA E PER LA PSICOTERAPIA
Con questi paragrafi conclusivi,
dopo aver cercato di approfondire in precedenza i diversi aspetti che
coinvolgono la patologia schizofrenica, da quelli più generali
legati ad una visione complessa composta da più livelli come quello
storico-culturale e quello psicopatologico-descrittivo, a quelli più
specifici come il livello neurobiologico, il livello psicologico e il
livello clinico, sposteremo la riflessione sulle nuove ipotesi
scientifiche e metodologiche che sono state articolate attraverso il
dibattito della comunità scientifica dall'imporsi del paradigma
neuroscientifico ad oggi.
Il panorama scientifico odierno
è ben diverso e più articolato rispetto al momento storico, la fine
dell'Ottocento, della nascita e dello sviluppo delle branche
scientifiche interessate alla psiche e ai suoi problemi. Vi è stato
un consistente progresso che ha permesso l'evolversi, da una iniziale
situazione di separazione delle discipline e scarsa interazione tra
esse per addivenire ad una integrazione di dati, di ipotesi, di
progettazione sperimentale e di risultati, di un percorso
affascinante, sempre più teso alla condivisione e alla costruzione
di un network costituito da saperi e pratiche affinati grazie ad
un'evoluzione tecnologica e scientifica sempre più consistente.
Anche
la scienza psichiatrica, attualmente è indirizzata verso un
approccio di tipo integrativo pur avendo mantenuto, dal secondo
dopoguerra in poi, per esempio negli Stati Uniti d'America, una
prassi clinica fortemente legata all'orientamento psicodinamico,
avendo gli scienziati che si occupavano di psicopatologie assimilato
le idee psicoanalitiche, che aprivano una nuova prospettiva sulla
complessità dei processi mentali umani, generando la consapevolezza
che larghi strati della vita mentale, incluse alcune cause di
psicopatologia, fossero inconsci e non immediatamente accessibili
all'introspezione conscia.
Tuttavia, gli psichiatri di
formazione medica e di orientamento psicoanalitico erano consapevoli
che la teorizzazione freudiana, fin dalle sue prime articolazioni,
aveva cercato di indagare tutti quegli aspetti organici e biologici
che potevano fare da substrato ai meccanismi del funzionamento
psichico, ma che, a causa dell'immaturità delle neuroscienze
dell'epoca, era stato abbandonato il modello biologico a favore di un
modello prettamente mentalistico.
Con l'imporsi del paradigma
neuroscientifico, oggi ci troviamo in un momento di ottimale
convergenza nella ricerca e nello scambio di contributi scientifici,
tra psichiatria, psicobiologia e neuropsicologia, ed anche
l'approccio psicodinamico, con i suoi punti di riferimento mutuati
dal modello psicoanalitico, può integrarsi in modo produttivo.
Questo
innovativo modello psichiatrico che tiene conto dei progressi in
ambito neuroscientifico, è pienamente consapevole ormai che tutti i
processi mentali, anche quelli più complessi, derivano da operazioni
del cervello tanto che ciò che viene chiamato mente rappresenta un
insieme di funzioni svolte dal cervello, da quelle più semplici come
quelle motorie e vegetative a quelle più complesse come gli atti
cognitivi, consci ed inconsci. Grande importanza riveste anche
l'aspetto genetico e i geni con le loro proteine determinano in modo
consistente gli schemi di interconnessione tra neuroni cerebrali e
loro specifiche funzioni, influenzando con le loro combinazioni, il
comportamento. Partendo poi dall'influenza genetica, gli scienziati
hanno constatato che una modificazione dei geni da sola non riesce a
spiegare tutta la variabilità osservata in relazione ad una
patologia mentale ed occorre anche una forte influenza ambientale,
sociale e comportamentale per rendere conto del manifestarsi di un
disturbo psichico, tanto più che, sembrerebbe, anche il
comportamento, l'apprendimento, la “cultura”acquisiti,
influenzerebbero, in uno schema retroattivo, l'espressione genica,
portando alla luce l'idea che “cultura” e “natura” siano
fortemente intercorrelate non in uno schema lineare di causa-effetto,
ma in uno schema circolare a feedback.
La
comunità scientifica ha poi constatato, attraverso studi e ricerche,
che modificazioni dell'espressione genica indotte dall'apprendimento
producono cambiamenti negli schemi di connessione neuronale, ipotesi
questa divenuta fondante per tutti gli approcci riabilitativi e
clinici contemporanei che riflettono costantemente sulle basi
biologiche della personalità individuale e sulle influenze sociali e
che articolano i loro percorsi terapeutici in base all'idea del
cambiamento di lunga durata nei comportamenti, consapevoli
dell'importanza del processo di apprendimento che modifica
l'espressione genica agendo sulle connessioni sinaptiche fino a
riscrivere i percorsi anatomici delle interconnessioni tra i neuroni
del cervello.
Per
quanto concerne le ipotesi di questo nuovo approccio integrato
relative al rapporto mente-cervello e all'influenza genetica in forme
patologiche come la schizofrenia, il tutto è stato diffusamente
trattato nei capitoli precedenti. Preme però sottolineare due
concetti fondamentali che stanno alla base del nuovo paradigma
scientifico sorto dallo sviluppo delle neuroscienze, sviluppo che ha
saputo sapientemente far interagire dati e risultati provenienti da
tutte quelle discipline scientifiche che si sono occupate della
correlazione mente-cervello. Questi due concetti sono relativi alla
capacità dell'apprendimento di modificare l'espressione genica fino
ad arrivare al concetto di plasticità neuronale, e la capacità dei
percorsi terapeutici e riabilitativi di portare ad un cambiamento
comportamentale, il tutto con forti influenze sulle modificazioni
genetiche e neuronali. Sono stati gli studi su animali a far
comprendere come l'esperienza produca modificazioni durature
nell'efficacia delle connessioni neuronali alterando l'espressione
genica e facendo luce sui rapporti tra biologia e società e non
esiste alcun cambiamento del comportamento che non si rifletta nel
funzionamento del sistema nervoso e nessuna persistente alterazione
del sistema nervoso che non si traduca in cambiamenti strutturali ad
un qualche livello di risoluzione, quindi, l'esperienza sensoriale
quotidiana, la deprivazione sensoriale e l'apprendimento portano ad
un indebolimento delle connessioni sinaptiche in alcune circostanze
ed a un loro consolidamento in altre.
Per quanto concerne gli aspetti
più strettamente legati alle psicoterapie, ai percorsi di
riabilitazione e alla psicofarmacologia, risulta allora chiaro che se
la terapia conduce a cambiamenti sostanziali nel comportamento,
questo avviene modificando l'espressione genica e producendo
modificazioni strutturali nel cervello (in relazione alle sinapsi).
Quindi
l'uso combinato di interventi psicoterapeutici e farmacologici
potrebbe rivelarsi particolarmente efficace, grazie all'effetto
potenzialmente interattivo e sinergico (non solo additivo) dei due
tipi di intervento e il trattamento psicofarmacologico può così
contribuire a consolidare i cambiamenti biologici prodotti dalla
psicoterapia.
Le implicazioni scientifiche ed
etiche (ascolto, riconoscimento dell'altro, affinamento delle abilità
sociali, e così via. ) di questo modello teorico neuroscientifico e
psichiatrico contemporaneo sono consistenti e, per sintetizzare,
potremmo dire che quando un terapeuta parla ed un paziente ascolta,
non si instaura solo un contatto visivo ed uditivo, ma l'azione
dell'apparato neuronale del terapeuta può avere un effetto indiretto
e durevole sull'apparato neuronale del paziente e viceversa.
UNA NUOVA DISCIPLINA DI SINTESI: LA NEUROPSICOANALISI
Presentiamo ora in sintesi , per
concludere questa carrellata su alcuni degli aspetti più promettenti
della ricerca contemporanea, le linee generali di una disciplina di
recente elaborazione teorica e sperimentale, la neuropsicoanalisi o
neuropsicologia del profondo, approccio scientifico interdisciplinare
studiato ed articolato dagli scienziati britannici Mark Solms,
medico, psicologo e terapeuta e da Karen Kaplan-Solms, neuropsicologa
e psicoanalista.
Partendo dalla volontà di
riflettere sul valore scientifico della psicoanalisi freudiana,
spesso considerata alla stregua di una pseudoscienza a causa della
forti carenze metodologiche che, secondo i più forti critici della
disciplina, non hanno nulla di sperimentale (gruppo sperimentale e di
controllo, randomizzazione, criteri di validità, universalità,
generalizzazione e così via.), e studiando proprio quegli aspetti
scientifici su cui si era formato il giovane medico Sigmund Freud
(neurologo), Mark Solms, cerca di analizzare le brillanti intuizioni
del medico viennese fondatore della psicoanalisi, leggendole in
chiave neuroscientifica.
Secondo Solms, all'epoca di
Freud i progressi in ambito neuroscientifico erano limitati, così,
il fondatore della psicoanalisi si vide costretto ad optare per lo
studio degli aspetti mentali e psicologici tralasciando
l'approfondimento della ricerca sul substrato organico.
Sigmund Freud, come abbiamo
visto, studiò per molti anni gli aspetti neurobiologici ed anatomici
come medico ma ad un certo punto avvenne una graduale transizione,
dalla ricerca istologica in laboratorio, all'osservazione clinica dei
disturbi, dalla lettura eminentemente biomedica dei disagi psichici
al tentativo di elaborare delle linee guida condivise che
descrivessero l'apparato psichico e il suo funzionamento (per una
rassegna completa sull'argomento rimandiamo all'ottimo saggio del
Prof. Giordano Fossi, “Una proposta evoluzionista per la
psicoanalisi”, Roma, Franco Angeli Editore, 2003).
Altro grande medico, il cui
percorso di ricerca e studio viene preso fortemente in considerazione
da Solms, è Alexander Romanovic Lurija, sia per l'interesse
scientifico manifestato dal neuropsicologo russo verso la
psicoanalisi (nella prima parte della carriera. Successivamente
dovette abbandonare l'interesse per la disciplina psicoanalitica per
motivi politici), che per la nuova visione anti localizzazionista del
medico russo che si orientò verso una lettura dinamica della
neuropsicologia, una visione affine al più recente connessionismo.
Per
quanto concerne le metodologie scientifiche utilizzate dalla
neuropsicoanalisi e le ipotesi di studio, grande importanza riveste
l'idea della correlazione tra funzioni mentali dinamiche complesse ed
il loro scenario neuroanatomico e il fatto che deve essere chiarita
la struttura psicologica di un processo mentale prima che esso possa
essere localizzato e che questi processi dinamici complessi non
possono essere correlati isomorficamente con singole strutture
anatomiche.
Per
la neuropsicoanalisi, diventa essenziale scomporre la struttura
psicologica interna di quelle modificazioni nell'ambito della
personalità, della motivazione e delle emozioni complesse che
sopravvengono in seguito ad una lesione a differenti strutture
cerebrali identificando così i fattori multipli sottostanti alla
produzione della sintomatologia patologica e dei diversi complessi
sindromici, per giungere poi all'esplicazione dello “scenario”
anatomico.
In sintesi, il tentativo fatto
dai fondatori di questa nuova disciplina ossia di riportare la
ricerca psicoanalitica nel solco della sperimentazione
neuroscientifica, per ampliare la prospettiva di integrazione di dati
e risultati nello studio del rapporto mente-cervello, diviene
paradigmatico di come la comunità scientifica contemporanea sia
sempre più attenta all'utilizzare, in modo analitico e critico ma
senza chiusure di sorta, tutti i dati e tutta la letteratura fornita
dalle discipline che si occupano di psiche.
La neuropsicoanalisi,
nell'intenzione dei suoi fondatori, diviene così possibile
trampolino di lancio per aspirare ad una completezza che faccia
sempre più luce sulle produzioni mentali dinamiche e sul loro
substrato anatomico, ben conoscendo però, le difficoltà insite
nella ricerca della coscienza soggettiva e del suo posizionamento
all'interno del sistema nervoso.
CONCLUSIONI
Terminiamo questa dissertazione
che ha avuto come tema principale una possibile lettura
psico-biologica di una delle psicopatologie più debilitanti e gravi
e come filo conduttore l'analisi sotto svariati aspetti del rapporto
che intercorre tra il cervello e la mente, con alcune considerazioni
finali.
Abbiamo potuto osservare, sia da
un punto di vista storico-culturale che da un punto di vista
prettamente scientifico, i passi avanti compiuti dalle discipline che
si sono occupate e che si occupano di psiche e problemi connessi,
discipline che potremmo considerare relativamente giovani essendosi
sviluppate in modo consistente a partire dalla fine del Settecento
(psichiatria) e dalla fine dell'Ottocento (psicologia e
neuropsicologia) e questo sviluppo è sicuramente legato, come per
ogni settore della medicina e delle scienze che si occupano della
salute, anche all'affinamento di tecnologie sempre più complesse che
hanno fatto e fanno da supporto per la ricerca e lo studio
dell'organismo e delle sue patologie.
A differenza dei periodi
immediatamente successivi alla nascita delle varie discipline che
compongono la famiglia delle neuroscienze, periodi dove le ipotesi e
le teorie proposte nei vari campi dovevano consolidarsi obbligando
gli scienziati ed i ricercatori ad essere in certo modo
autoreferenziali e a non prendere in considerazione i contributi
provenienti da altri campi di studio, oggi le scienze che si occupano
di mente e di cervello quasi sempre interagiscono in modo complesso
con uno scambio continuo di dati e contributi producendo una sintesi
scientifica estremamente interessante per le nuove vie che apre alla
ricerca e alla teorizzazione. Da un punto di vista strettamente
clinico, tale sintesi scientifica, a nostro parere, può produrre
ulteriore conoscenza e affinamento delle prassi terapeutiche e
riabilitative in un'ottica di approfondimento del disagio e delle
tecniche per un suo superamento. Per quanto concerne strettamente la
schizofrenia, risulta chiaro come, da iniziali tentativi di
descrizione e classificazione, elaborati con strumenti conoscitivi
propri dell'epoca di Kraepelin e Bleuler, i cui risultati teorici
producevano a pioggia, metodi e tecniche terapeutiche ormai
ampiamente superate, si sia giunti oggi, grazie appunto allo sviluppo
di procedimenti strutturati come network di conoscenze e competenze,
ad una visione complessiva integrata, tra medicina, neurobiologia,
psicologia e farmacologia che ha dato buoni risultati anche dal punto
di vista clinico, fermo restando il fatto che ulteriori traguardi di
perfezionamento sono auspicabilmente da raggiungere.
Tuttavia la schizofrenia resta
ancora una psicopatologia tra le più complesse che rimarrebbe di
difficile comprensione al di fuori delle chiavi di lettura fornite
dall'attuale paradigma neuroscientifico che offre una visione chiara
di tutti gli elementi coinvolti nel disturbo, sia per quanto riguarda
gli aspetti strutturali che per quelli funzionali.
Conoscere meglio una patologia,
la sua eziologia, i suoi segni e sintomi, sia dal punto di vista
psichiatrico e psicologico, sia dal punto di vista neurobiologico e
biochimico, sicuramente ha contribuito al notevole progresso anche
nel campo clinico, dove, pur rimanendo la terapia farmacologica una
risorsa tra le più importanti ed imprescindibili, questa non è
rimasta la sola prassi da tenere in considerazione e, sempre più, è
coadiuvata da percorsi di cura mirati che toccano la sfera cognitiva,
quella emotiva e quella psicosociale e relazionale.
Con
l'imporsi dell'ipotesi inerente influenza ambientale versus
espressione genica e viceversa, anche la cosiddetta talking-cure
o cura della parola, su cui si fondano prassi cliniche come la
psicoanalisi classica, o percorsi mirati al miglioramento della rete
di sostegno sociale e lavorativo, sono divenuti di primaria
importanza, parallelamente alla terapia farmacologica, per integrare
la cura e il reinserimento sociale del paziente schizofrenico.
Per concludere, restano ancora
molte le strade da percorrere per quanto riguarda ricerca e prassi
clinica in relazione allo studio della psicopatologia, di quel
complesso organo che è il cervello e della sua produzione che è
la psiche, ma i risultati ottenuti fino ad oggi da scienziati e
ricercatori, in tutti quei campi che contribuiscono ad arricchire le
neuroscienze, fanno ben sperare in un futuro raggiungimento di
ulteriori ed importanti traguardi.
Ed è questo il percorso che da
centinaia di anni donne e uomini di scienza, ricercatori o clinici,
con sacrificio e dedizione, di giorno e di notte, in ricchezza o in
povertà, si ripropongono di intraprendere senza mai perdere la
speranza che ogni giorno nuovo regali alla comunità scientifica e
all'umanità intera un dato nuovo, un risultato insperato, un'ipotesi
innovativa, una nuova teoria articolata e complessa per conoscere e
comprendere in modo sempre più approfondito, solido e strutturato
quella “macchina meravigliosa” che è l'uomo. E' ad essi e al
loro preziosissimo lavoro quotidiano che si vuole, con immensa
gratitudine, dedicare infine, questa modesta dissertazione.
BIBLIOGRAFIA
Saggi
e manuali:
FRITH
C., Neuropsicologia
cognitiva della schizofrenia, Milano,
Raffaello Cortina Editore, 1995.
GABBARD
GLEN O. , Psichiatria
psicodinamica,
Milano, Raffaello Cortina Editore, 2007.
GALIMBERTI
U., Dizionario
di Psicologia,
Torino, Editrice Torinese, 1992.
GARRABE'
J., Storia
della schizofrenia,
Roma, Ma.Gi. Editore, 2007.
KANDEL
E., SCHWARTZ J., JESSELL T., Principi
di neuroscienze, Milano,
Casa Editrice Ambrosiana, 2003.
KANDEL
E., Psichiatria,
psicoanalisi e nuova biologia della mente, Milano,
Raffaello Cortina Editore, 2007.
NOTE:
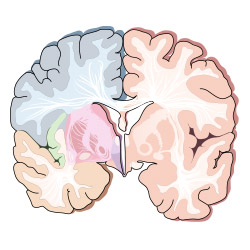 Le strutture coinvolte nella malattia di Parkinson si trovano in aree profonde del cervello, note come gangli della base (nuclei caudato, putamen e pallido), che partecipano alla corretta esecuzione dei movimenti (ma non solo). La malattia di Parkinson si manifesta quando la produzione di dopamina nel cervello cala consistentemente. I livelli ridotti di dopamina sono dovuti alla degenerazione di neuroni, in un'area chiamata Sostanza Nera (la perdita cellulare è di oltre il 60% all'esordio dei sintomi). Dal midollo al cervello cominciano a comparire anche accumuli di una proteina chiamata alfa-sinucleina. Forse è proprio questa proteina che diffonde la malattia in tutto il cervello. La durata della fase preclinica (periodo di tempo che intercorre tra l'inizio della degenerazione neuronale e l'esordio dei sintomi motori) non è nota, ma alcuni studi la datano intorno a 5 anni.
Le strutture coinvolte nella malattia di Parkinson si trovano in aree profonde del cervello, note come gangli della base (nuclei caudato, putamen e pallido), che partecipano alla corretta esecuzione dei movimenti (ma non solo). La malattia di Parkinson si manifesta quando la produzione di dopamina nel cervello cala consistentemente. I livelli ridotti di dopamina sono dovuti alla degenerazione di neuroni, in un'area chiamata Sostanza Nera (la perdita cellulare è di oltre il 60% all'esordio dei sintomi). Dal midollo al cervello cominciano a comparire anche accumuli di una proteina chiamata alfa-sinucleina. Forse è proprio questa proteina che diffonde la malattia in tutto il cervello. La durata della fase preclinica (periodo di tempo che intercorre tra l'inizio della degenerazione neuronale e l'esordio dei sintomi motori) non è nota, ma alcuni studi la datano intorno a 5 anni. Disturbo dell'equilibrio
Disturbo dell'equilibrio Disturbo del cammino
Disturbo del cammino Disturbi della pressione arteriosa
Disturbi della pressione arteriosa I disturbi del sonno
I disturbi del sonno I disturbi dell'umore: Depressione
I disturbi dell'umore: Depressione Come fare diagnosi di malattia di Parkinson
Come fare diagnosi di malattia di Parkinson
